סרטן הערמונית: להיבדק, לנתח - או לא לעשות כלום?
האם הבדיקה לגילוי מוקדם של סרטן הערמונית יעילה? האם כדאי לטפל בחולים, שמסתכנים באימפוטנציה, או לבחור בשיטת ”ההמתנה הזהירה”? הוויכוח סביב הסרטן השכיח בקרב גברים מפלג את הקהילה הרפואית. אז מה עושים?
בחודש האחרון הכפיל אהרון (השם המלא שמור במערכת) את כמות הסיגריות שהוא מעשן. הוא ידע שזה הדבר האחרון שהוא צריך לעשות במצבו, אבל ההתלבטות הרגה אותו. הגיע הזמן להחליט. הוא מעך את בדל הסיגריה במאפרה שעל שולחנו והתקשר לאשתו. ”החלטתי. אני רוצה להוציא את זה”, הוא הודיע לה. ”זה” היא בלוטת הערמונית (פרוסטטה) שלו. לפני כחודש הודיע לו הרופא שבביופסיה שעבר בערמונית נמצאה כמות קטנה של תאים סרטניים. ההודעה הזאת, שהגיעה בדיוק יומיים לפני יום הולדתו ה־56, הציבה אותו בפני הדילמה הקשה ביותר בחייו: האם לעבור את הניתוח לכריתת הערמונית ולהסתכן באובדן התפקוד המיני ואולי גם באיבוד השליטה על שלפוחית השתן, או לוותר על הניתוח ולהסתכן בכך שבשלב מסוים ייהפך הסרטן לקטלני. ”אילו זה היה תלוי בי, סביר להניח שהייתי בוחר לוותר על הניתוח”, הוא מודה. ”אני מעדיף למות ולא לסבול מאימפוטנציה או להסתובב עם טיטולים עד סוף ימיי. אבל המשפחה לחצה עלי, ובסופו של דבר נכנעתי ללחץ שלהם”.
אהרון לא לבד בדילמה הזאת. באותה ההתלבטות נתונים בשנים האחרונות לא רק החולים, אלא גם, למרבה הפלא, אורולוגים ואונקולוגים רבים: האם לטפל או לא לטפל בחולי סרטן הערמונית, הסרטן הכי שכיח בקרב גברים? וזו אינה הדילמה היחידה שלהם. התלבטות נוספת שמפלגת לאחרונה את הקהילה הרפואית היא, תאמינו או לא, האם לבצע או לא לבצע בדיקות לגילוי מוקדם של סרטן הערמונית. קשה לדמיין שתי עמדות מנוגדות יותר מאלה בנושא רפואי כלשהו. בוודאי לא כשמדובר במחלה כה קריטית כמו סרטן ובשאלות כל־כך בסיסיות. אז כיצד ומדוע נולדו שתי הדילמות האלה ואיך במצב הזה אפשר להחליט מה לעשות?
להיבדק או לא להיבדק
הבדיקה הראשונית לזיהוי סרטן הערמונית נקראת PSA) Prostatic Specific Antigen). הבדיקה שאושרה על ידי ה־FDA, מינהל המזון והתרופות האמריקאי, בשנת 1994 כבדיקת סקר שגרתית לגילוי סרטן הערמונית אצל גברים בני 50 ומעלה, מודדת את רמתו בדם של חלבון המיוצר בתאים של בלוטת הערמונית. ”ה־PSA נמדד ביחידות של ננוגרם למ”ל”, מסביר פרופ’ ג’ק בניאל, מנהל האגף האורולוגי במרכז הרפואי רבין. ”תוצאה נמוכה מ־4 ננוגרם למ”ל נחשבת לנורמלית, ואילו כל ערך מעל ל־4 ננוגרם למ”ל נחשב לא תקין ועלול להעיד על נוכחות תאי סרטן”.
וכאן טמונה הטריקיות של הבעיה. גם אם התוצאות של בדיקת הדם שלכם מצביעות על רמת PSA גבוהה מ־10, רוב הסיכויים שלא מדובר בסרטן. התוצאה יכולה בסך הכל להעיד אולי ששיחק לכם המזל בלילה שלפני הבדיקה, שכן רמת ה־PSA עלולה לעלות לאחר קיום יחסי מין. לחלופין, רמה גבוהה יכולה להעיד על הגדלה שפירה של הערמונית – תופעה שיכולה להיות מעצבנת למדי שכן ההגדלה גורמת ללחץ על שלפוחית השתן, אבל אינה מסוכנת. הגדלה שפירה כזאת מתרחשת אצל יותר ממחצית מהגברים מעל גיל 50.
העובדה שבדיקת ה־PSA רחוקה מלהיות אידיאלית איננה חדשה לרופאים. למרות זאת, הטענה של רבים מהם גם כיום, היא שזהו עדיין הכלי הטוב ביותר שקיים לאיתור ראשוני של מקרי סרטן הערמונית. האומנם כלי בדיקה עלוב טוב יותר מלא כלום? ד”ר תומס סטמיי מאוניברסיטת סטנפורד בארצות הברית היה הראשון שפקפק בתוקפה של ההנחה הזאת. במאמר שפרסם בכתב העת הרפואי The Journal of Urology לפני כארבע שנים, הוא יצא בהכרזה דרמטית שגרמה להלם בקרב הקהילה הרפואית כולה: ”עידן ה־PSA בארצות הברית הסתיים!” מה שהעצים עוד יותר את הדרמה הייתה העובדה שד”ר סטמיי וצוות החוקרים שלו היו מחלוצי המבצעים של בדיקת ה־PSA בשנות ה־80. ב־1987 אף חיברו מסמך, שבו קידמו את השימוש בה כבדיקת סקר לכל אוכלוסיית הגברים, בין אם הם סובלים מתסמינים העלולים להעיד על סרטן הערמונית ובין אם לאו.
כיצד קרה שהם שינו את דעתם מן הקצה אל הקצה? סטמיי ועמיתיו ביקשו לבחון עד כמה משקפת בדיקת ה־PSA את חומרת הגידול. לשם כך הם בחנו את התיקים הרפואיים של 1,317 גברים שעברו ניתוח להסרת הערמונית בשנים 1983־2003, לאחר שבדיקת ה־PSA הצביעה על רמה גבוהה של החלבון בדם. להפתעתם הם גילו שבמרבית המקרים, למרות שנמצאה רמה גבוהה של PSA, הגידול היה למעשה שפיר – מצב שכיח בקרב גברים שגילם מעל 60. ”למעשה”, אומר פרופ’ בניאל, ”מתברר שרק ל־30% מהגברים שרמת ה־PSA שלהם גבוהה מ־4 ננוגרם למ”ל אכן יש בסופו של דבר סרטן בערמונית”.
ובכל זאת, אפשר להקשות, הרי מדובר בסך הכל בבדיקה ראשונית, שלאחריה אפשר לבצע עוד בדיקות כדי ”לסנן” את המקרים הלא מסוכנים. הבעיה היא שהדרך היחידה לעשות זאת היא לבצע ביופסיה. לטובת מי שעדיין לא עבר את הבדיקה, מדובר בהליך כירורגי שבו מועברת אל תוך בלוטת הערמונית מחט דקה
דרך הרקטום, ובאמצעותה נלקחות כמה דגימות מאזורים שונים של הערמונית. אחד החסרונות של הבדיקה הוא שהיא מאוד לא נעימה. ”גיהינום”, זו ההגדרה היותר מדויקת של אהרון. ”כמעט התעלפתי מהכאב, ואחרי הבדיקה הקאתי. במשך ימים הרגשתי חולה”. אין ויכוח שאילו הייתה בדיקת ה־PSA כלי מדידה בעל רמת דיוק סבירה, הביופסיה הייתה הליך חיוני. אבל משמעות הנתונים שנמצאו היא שלמעשה, 70% מהגברים שעוברים את הבדיקה המכאיבה והלא נעימה הזאת, סובלים לחינם. וזה עוד לא הכל. מעבר לכאב, מתברר שגם הביופסיה לא תמיד מניבה תוצאות נכונות, והיא עלולה לפספס לכאן ולכאן. במחקר שנערך באוניברסיטת טקסס, ובו השתתפו 18,882 גברים, נמצא שביופסיות שבוצעו לגברים שרמת ה־PSA שלהם הייתה גבולית, זיהו רק 20.5% ממקרי הסרטן, ואילו 6.2% מהנבדקים קיבלו אבחנה שגויה של סרטן למרות שלא היו חולים. לטענת ד”ר סטמיי, התוצאה היא שלגברים רבים נגרם נזק עצום, שמתבטא בניתוחים ובטיפולי הקרנה מיותרים, שלא לדבר על פאניקה ועל חרדה מיותרת.
כיום סטמיי איננו לבד במערכה. רבים מאיגודי הרפואה האמריקאים הצטרפו להתנגדות שלו לבדיקה. למשל, אגודת הסרטן האמריקאית ACS) American Cancer Society), שזוקפת בהתלהבות את אגודליה לטובת בדיקת הקולונוסקופיה כבדיקת סקר לסרטן המעי הגס, ממליצה כעת לגברים קודם כל ”לדון בתועלת ובסיכונים של בדיקת ה־PSA עם הרופא שלהם”, ורק אז לגבש החלטה ביחד איתו אם לבצע אותה. ה־NIH (המוסד הלאומי לסרטן בארצות הברית) נוקט עמדה דומה.
אבל בכל זאת, למרות כל הממצאים והנתונים ששולפים מתנגדי הבדיקה, יש רופאים רבים שסבורים בדיוק להפך – שהבדיקה חיונית ושאסור להפסיק לבצעה כבדיקת סקר. למשל, איגוד האורולוגים בארצות הברית עדיין ממליץ לבצעה, בשילוב עם בדיקה רקטלית, אחת לשנה, לכל גבר מעל גיל 50. יותר מזה, חלק מהרופאים האמריקאים אפילו הורידו בשנים האחרונות את גבול הנורמה של בדיקת ה־PSA מ־4 ננוגרם למ”ל ל־2.5 – החלטה שמוסיפה מן הסתם מיליוני אנשים לרשימת הנבדקים בביופסיה.
מדוע הם ממשיכים להתעקש? אולי משום שקשה להתווכח עם הנתון הבא: בשנים האחרונות, התמותה מסרטן הערמונית ברחבי העולם עומדת על כ־30 אלף גברים בשנה. לפני עידן בדיקות ה־PSA התמותה עמדה על 40 אלף מדי שנה. כלומר, הפחתה של רבע בשיעור התמותה. את ד”ר סטמיי הנתון הזה לא מרשים, משום שהוא איננו זוקף את הקרדיט לזכות בדיקת ה־PSA. ”גם שיעורי התמותה מסוגים שכיחים אחרים של סרטן ירדו משמעותית, ואין לנו מושג מה הסיבה”, הוא טען בראיונות עיתונאיים שנתן בעקבות הכרזתו.
לטפל או לא לטפל
שום דבר בסרטן הערמונית איננו פשוט. כאילו כדי להוסיף על הבלבול העצום, מגיעה כעת דילמה חדשה נוספת שמסעירה את הקהילה הרפואית: האם כאשר מתגלה סרטן, כדאי לטפל בו או לא? תתפלאו, אבל חלק לא מבוטל מהרופאים סבורים כיום שגם אם מתגלה גידול סרטני בשלבים ראשוניים, והוא נמצא בערמונית בלבד, אפשר לטפל בו בשיטה של... לא לעשות כלום. טוב, לא בדיוק כלום. לבצע בדיקות מעקב בכל זאת צריך. לגישה הזאת קוראים Watchful Waiting – כלומר, המתנה זהירה. היא מנוגדת, כמובן, ב־180 מעלות לגישה המסורתית לטיפול בסרטן, שאומרת שאם יש סרטן, צריך לטפל בו באגרסיביות. במקרה של סרטן הערמונית, זה אומר להסיר את הבלוטה – ניתוח רדיקלי לכריתת הערמונית, או להפציץ אותה בקרינה רדיואקטיבית. יש אמנם שיטות נוספות, כמו הקפאת אזורי הגידול באמצעות החדרת מחטים, או לחלופין שריפה שלהם באמצעות אולטרסאונד, אבל יעילותן עדיין נמצאת במחקרים. לכאורה, ההתלבטות בין שתי עמדות כה קיצוניות נשמעת מוזרה. מילא, אילו היו הרופאים מתלבטים בין טיפול כזה או אחר, אבל להתלבט אם לטפל או לא? ממתי בכלל מתלבטים אם לטפל בסרטן?

| סיכון נמוך | סיכון בינוני | סיכון גבוה | |
| רמת ה-PSA (ננוגרם למ"ל) | 4-10 | 10-20 | מעל 20 |
| תוצאות הביופסיה (מדד גליסון) | 6 | 7 | 8 ומעלה |
| הטיפול המומלץ | המתנה זהירה, (להימנע מטיפול תוך מעקב) | לשקול ניתוח או הקרנות לפי מצב החולה ושיקול דעתו | ניתוח או הקרנות הכרחיים |
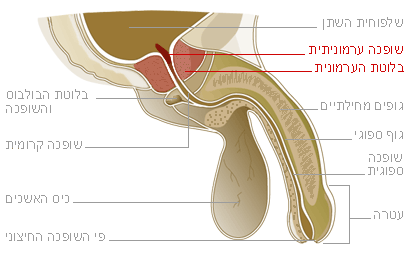
מתברר שיש שתי סיבות טובות להתלבט. ראשית, בגלל מיקומה בגוף בלוטת הערמונית היא חלק גוף קשה במיוחד לטיפול. הבלוטה הזאת, שגודלה כגודל אגוז, ממוקמת במוצא שלפוחית השתן לפני החלחולת, ובתוכה עוברת השופכה, שמרוקנת את השתן משלפוחית השתן (זו הסיבה שכשהיא מוגדלת, מופיעים קשיים בהטלת שתן). כדי להפוך את המיקום למסובך עוד יותר, הערמונית גם מאוגפת על־ידי רשת מורכבת של עצבים זעירים, שאחראים לזקפה ומשחקים תפקיד חשוב בהנאה המינית. עם מיקום ערמומי שכזה, לא פלא שהסיכון לפגיעה באונות המינית וביכולת להטיל שתן בצורה תקינה גבוה. ”בין אם מדובר בניתוח או בקרינה, העצבים האחראים לזקפה נמצאים בכל מקרה באזור הסכנה”, אומר פרופ’ בניאל.
אילו הייתה הפגיעה הזאת בהנאה המינית או בהטלת שתן השיקול היחיד, סביר להניח שהרופאים הקונסרבטיביים היו מנצחים בוויכוח. העניין הוא שכאמור, יש עוד סיבה להתלבטות, והיא בהחלט יכולה להטות את הכף לצד השני: זה נכון ששיעורי ההישרדות מסרטן הערמונית כאשר הוא מאובחן ומטופל בשלב מוקדם הם 98%, אבל שיעורי ההישרדות של גברים שאינם עוברים כל טיפול, עדיין עומדים על 90%. הסיבה להבדל הקטן יחסית נעוצה בעובדה שמרבית הגידולים הסרטניים בערמונית נוטים לצמוח באיטיות, ולמעשה אינם מסכני חיים. ”ההתפתחות הטבעית של סרטן הערמונית היא כזאת, שהשלב ההתחלתי יכול להימשך אפילו עשר שנים”, מסביר פרופ’ בניאל. ”במצב כזה חייבים להביא בחשבון, למשל, שאם החולה שמצאנו אצלו גידול בשלב ראשוני הוא גבר בן 74 שכבר עבר שני התקפי לב וסובל מיתר לחץ דם, סביר להניח שבתוך עשר שנים, גם אם הוא ימות, זה מן הסתם לא יהיה בגלל סרטן הערמונית”.
במטרה לבחון אם גישת ”ההמתנה הזהירה” אכן הגיונית, ביצעו חוקרים אמריקאים מחקר מעקב ממושך. במחקר, שפורסם בכתב העת The Journal of Urology הם עקבו במשך עשר שנים אחרי 9,017 גברים שאובחנו אצלם גידולים סרטניים בערמונית בדרגה ראשונית, ושבחרו באפשרות זו – כלומר לא עברו ניתוח לכריתת הערמונית, הקרנות או טיפול הורמונלי במשך שישה חודשים לפחות. כעבור עשר שנים נמצא שרק 10% מהחולים מתו מהסרטן. במחקר הזה 50% מהגברים היו בני 75 ומעלה. אצל חולים צעירים יותר מתברר שהתמותה נדירה עוד יותר. על־פי נתוני ה־NCI (המוסד הלאומי לסרטן בארצות הברית), הגיל הממוצע לתמותה מסרטן הערמונית בשנים 2001־2005 היה 80. בגיל 55־64, שיעורי התמותה מהסרטן הזה עמדו על 6.9% בלבד.
אבל כמו שכולנו יודעים היטב, סיכון קטן ונדיר הוא עניין של פרספקטיבה. למרבה הטרגדיה, עבור החולים שכן נפטרו מהמחלה בגלל איחור באבחון, הסיכון הוא 100%. כמה דוגמאות מפורסמות לכך הם השחקן טלי סוואלס שהקרחת הנוצצת שלו הייתה סימן ההיכר של הבלש קוג’אק, השחקן מ”חוק וסדר” ג’רי אורבך, ומוזיקאי הרוק הידוע פרנק זאפה שנפטר בגיל 52. בישראל, כפי שעולה מנתוני רישום הסרטן הלאומי במשרד הבריאות, בכל שנה מתים כ־380 גברים מסרטן הערמונית. עבורם ועבור המשפחות שלהם, הסטטיסטיקה מן הסתם כבר לא ממש חשובה.