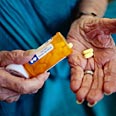
מחלות יתומות: כשלא משתלם לייצר תרופה למחלה
60,000 איש בישראל חולים ב"מחלות יתומות"; מחלות קשות ונדירות, שחברות התרופות אינן ששות לפתח להן תרופות. הבחירות עצרו את הצעת החוק, שנועדה להבטיח כי מחלות יתומות יוכרו כמחלות קשות ויתוקצבו על ידי משרד הבריאות
המוטציה של אמיתי היתה קשה ביותר, בסיכון גבוה לפתח לוקמיה. הרופאים הסבירו להורים אכולי הדאגה, כי מוצא אפשרי מהמצב הוא השתלת מוח עצם, כשהסיכוי הגבוה ביותר להתאמה הוא לקרוב משפחה מדרגת אח. זה היה הפתיח לתהליך נסיוני, שעירב טכנולוגיה של השתלה חוץ-גופית (IVF) ואבחון גנטי טרום-השרשתי ((PGD - טכניקה המיושמת, בדרך כלל, למטרת אבחון מחלות גנטיות אצל הורים נשאים. "אצלנו לקחו את הטכניקה צעד אחד קדימה", מספרת שרון הררי, אמו של אמיתי. "באותו תא בודד ביצעו מיון גנטי כפול, בניסיון לאתר עוּבּר בעל סיווג רקמות זהה לזה של אמיתי".

284 תרופות יתומות לעומת 10 בעשור הקודם (צילום: סי.די. בנק)
שני נסיונות הסתיימו במפח נפש, ובשלישי התבשרו ההורים כי הרופאים הצליחו לבצע רק אבחון גנטי חלקי. על אחד העוברים ידעו לומר שהוא בוודאות בריא, אבל יש רק 50% סיכויים שהוא מתאים מבחינת הרקמות. לשני היתה התאמה מלאה, אך הרופאים לא יכלו להבטיח שהוא בריא.
"החלטנו שאנחנו הולכים על כל הקופה, כי מצבו של אמיתי הלך והידרדר", נזכרת הררי. "ביקשנו להחזיר את שני העוברים לרחם. ביצית אחת נקלטה, ונולדה לנו ילדה בריאה ומתאימה באופן מלא. ארבעה וחצי חודשים לאחר מכן התבצעה השתלה מדם חבל הטבור שלה. אמיתי היום במצב מצוין, ללא טיפול תרופתי. מוח העצם שלו בריא. זה לא שאין לו פנקוני יותר, אבל הבעיה הקריטית שסיכנה את חייו נפתרה. מה יהיה הלאה, אי-אפשר להגיד בוודאות".
ההפי-אנד של אמיתי לא השכיח מהררי את הקשיים שבדרך. את מנת חלקם של הורים לילד החולה במחלה נדירה תיעדה האם בספר עם השם הסימבולי כל כך - "שתזכה לשנה הבאה. סיפור על קשר-דם" (הוצאת דביר, 2005). בדייקנות ובהיצמדות עיקשת לפרטים היא מגוללת את השלבים השונים באבחון המחלה ובטיפול המורכב.
"עברנו יותר מדי רופאים שאמרו 'יהיה בסדר', והסתכלו על הדברים בצורה נקודתית ולא מערכתית - שזו טעות גדולה במקרים כאלה", היא מאשימה. "אלמלא ההתעקשות שלנו, אמיתי היה מאובחן בשלב הרבה יותר מאוחר, ואנחנו היינו מאחרים את הרכבת".
6,000 מחלות
הקושי באבחון המחלה הוא כמעט מלה נרדפת למה שמכונה "מחלות יתומות"; מקבץ של מחלות נדירות, אשר פוגעות בכאחוז אחד מהאוכלוסיה. בישראל אין נתונים לגבי מספרן המדויק, אולם לנוכח המגוון הרב של עדות וארצות מוצא, הסברה היא כי שיעורן בישראל אינו פחות בהרבה, וכי בישראל חולים כ-60 אלף בני אדם בתסמונות הנדירות. המחלות היתומות - ובהן גושה, פומפיי, פנקוני אנמיה, דיסאוטונומיה משפחתית, תסמונת האיקס השביר, תסמונת על שם טורט, צרעת וטיי זאקס - הן, ברובן הגדול, מחלות קשות מאוד, שבהעדר טיפול גורמות נכות קשה ואף מוות בגיל צעיר.
למחלות נדירות אין הגדרה בינלאומית זהה. ההגדרה המקובלת היא שסך החולים מהווה אחוז אחד מהאוכלוסיה. החוק האמריקני קובע, כי מחלה
בארץ - לאחר שהוכרז על פיזור הכנסת הקודמת וקיומן של בחירות חדשות - נעצר הניסיון להגדיר מחלה כנדירה אם אחד מתוך 10,000 אנשים חולה בה. הצעת החוק, שנוסחה ונתמכה על ידי משרד הבריאות, קובעת גם כי מחלות נדירות, שעלות הטיפול הכולל בהן לחולה עולה על 70,000 שקל בשנה, יוכרו כמחלות קשות ויתוקצבו באמצעות משרד הבריאות. הכנסת התפזרה, כאמור, לפני שהצעת החוק עלתה להצבעה.
ארגון הבריאות העולמי מעריך שישנן כ-6,000 מחלות נדירות כאלה בעולם, אלא שלא פשוט לאבחן אותן. מחקרים העלו, כי בארצות-הברית רוב החולים במחלות נדירות עוברים שמונה רופאים עד שמחלתם מאובחנת. "אפילו אם רופא הילדים עובד כבר שנים במקצוע", מסבירה הררי את הבעייתיות, "אם מעולם לא ראה ילד עם פנקוני אנמיה, קשה לצפות ממנו שיעשה את הקישור".
"טיפולים מזיקים"
אוזן קשבת למצוקתם מוצאים ההורים בעמותת איתן - איגוד ישראלי לתסמונות נדירות - המציינת עשר שנים לפעילותה. בעמותה רשומים כ-1,500 עמיתים. לאון מוזיקנט, יו"ר העמותה, מסביר את המיעוט היחסי של החברים בכך שרבים מהחולים במחלות נדירות כלל אינם יודעים על קיומה. "פנתה אלינו אישה בת 38, שמחלתה התגלתה רק לפני 19 שנה - כמעט במקרה", הוא מדגים. "אמנם, כבר אז ידעו על המחלה, אבל הרופאים לא זיהו אותה".
בדרך לזיהוי המחלה, עברה אותה אישה מאות בדיקות אצל רופאים שונים. מוזיקנט טוען, כי הטיפולים והתרופות הניתנים לחולים עד לזיהוי המחלה, רובם מיותרים ולא מתאימים. "אנשים אלה סובלים. לא מאתרים את המחלה, אבל נותנים להם טיפולים לא נכונים ואפילו מזיקים. כל זה גורם סבל לחולים ועולה כסף למערכת".
"לא אטרקטיביות"
עלויות התרופות לחולים במחלות הנדירות מאמירות לעתים עד לעשרות אלפי שקלים בחודש. הסיבה לעלות הגבוהה נובעת מהמשוואה הפשוטה: בשל נדירות המחלה, רק מעט חולים בעולם צורכים אותה, והם אלה שבפועל מממנים את עלויות הפיתוח והייצור של חברות התרופות. מחיר פיתוח תרופה חדשה הוא, על פי ההערכות, כ-800 מיליון דולר, עלות שמגלמת גם את הכשלונות בדרך. כשמספר קטן של חולים "חולקים" עלות זו, אין פלא שהתרופות כל כך יקרות.
אבל עוד קודם לכן, בראייה כלכלית גרידא, לחברות התרופות אין תמריץ לפתח תרופות למחלות שבהן מספר החולים הוא קטן, בגלל הקושי להחזיר את ההשקעה.
"תרופות למחלות נדירות אינן אטרקטיביות כלכלית לחברות התרופות, ולכן קצב הפיתוח וההשקעה בהן קטן יחסית", אומר ד"ר אודי קנטור, יו"ר האגף למדיניות רפואית בהר"י. "המשמעות היא, שהחולים במחלות שאין להן תרופה ייפרדו מאיתנו במשך הזמן, כי הם חיים על זמן שאול. אנחנו צריכים להיות לפה לאותן קבוצות אוכלוסיה, שאתרע מזלן והן אינן נמנות עם החולים במחלות 'פופולריות'".
בארצות-הברית הוקם כבר בראשית שנות ה-80 משרד ב-FDA, האחראי על נושא המחלות הנדירות. המסגרת שלפיה הוא פועל פשוטה: ייצור תמריץ לחברות לפתח תרופות למחלות נדירות. זאת, באמצעות מסלול אישור מהיר, הארכת שנות הבלעדיות (פטנט) והענקת מלגות ומענקי מחקר. האמריקנים קבעו גם הקלה במיסוי לחברות אלה; עובדה שנתנה דחיפה עצומה לכל התחום והביאה לעלייה דרמטית במספר התרופות שאושרו (284 מאז החלת החוק.
"סל נפרד"
אחת החברות העוסקות בפיתוח תרופות נדירות היא ג'נזיים (Genzyme), חברה אמריקנית שהיתה הראשונה שפיתחה בשנת 1991 תרופה למחלה הנדירה גושה, שבה חולים כ-10,000 איש בכל העולם. "לפני 20 שנה זה נשמע כהתאבדות כלכלית", מתאר ד"ר עובד אמיתי, מנהל מדעי של ג'נזיים בישראל ומנהל הפעילות של חטיבת הגנטיקה של החברה באירופה, את ההחלטה להתרכז בפיתוח תרופה למחלה הקשה.
הצלחתה של ג'נזיים בפיתוח התרופה איפשרה לה להתמקד בטיפול במחלות נדירות. כיום, מחזיקה החברה תרופות למחלות הגנטיות הנדירות גושה, פאברי והארלר. "בימים אלה קיבלה התרופה 'מיוזיים' את אישור הוועדה האירופאית - EMEA ואת אישור ה- FDA לטיפול במחלת הפומפה כיום התרופה נמצאת בהליכי רישום במשרד הבריאות בישראל . פומפה הנה מחלה נדירה הנגרמת בגלל חוסר באנזים. בצורתה הקשה היא תוקפת תינוקות עם לידתם, והם נפטרים לפני הגיעם לגיל שנה".
עלות התרופה, מעריך ד"ר אמיתי, תהיה עשרות אלפי דולרים בחודש, עלות כבדה ובלתי אפשרית למשפחה בודדת. האם היא תיכנס לסל הבריאות, בהתחשב בכך שבישראל יש רק שבעה ילדים החולים במחלה? בשיקולי עלות-תועלת, נראה כי סיכוייה בוועדת הסל קלושים. ד"ר קנטור סבור, כי במדינה מתוקנת, שמערכת הבריאות שלה מבוססת על תפיסה חברתית, "היה מקום לצפות שמשרדי הבריאות והאוצר יקצו את הנתח המתאים לתרופות למחלות אלה".
את התרופות למחלות יתומות, סבור ד"ר קנטור, אמנם אי-אפשר לנתק מסל הבריאות, אבל הן אינן צריכות לבוא על חשבונו. "אנחנו קוראים לממשלה ליצור מנגנון הכללה בסל השירותים בנפרד מן הסל הכללי, בדומה למנגנון הקיים לגבי 'המחלות הקשות' כדוגמת איידס, המופיליה ומטופלי דיאליזה", הוא אומר. "אם מדי שנה הסל מתעדכן ב-2% מסך תקציב הבריאות, אנחנו דורשים עוד 0.5% - 125 מיליון שקל ייעודיים לנושא המחלות היתומות".
"תגמול מלא"
משרד הבריאות אינו מציג עמדה מגובשת מול הטענות השונות. ד"ר יצחק ברלוביץ', משנה למנכ"ל וראש מינהל הרפואה במשרד, מציג את תפיסת העולם האישית שלו, הגורסת כי יש למצוא את הדרכים לייצר אפליה מתקנת לחולים במחלות נדירות. "כרגע אין העדפה כזו", הוא מעיד, "אבל בסופו של דבר, כרגע אין גם בעיה. עד היום כל תרופה, גם כאשר היתה מיועדת לאוכלוסיה מועטה יחסית, נרשמה בלוח זמנים סביר, ואני לא מכיר תרופה המיועדת לאוכלוסיית החולים במחלות יתומות שלא נרשמה. אולי ברמה ההצהרתית צריך לתת לרישום תרופות אלה מעמד מיוחד".
ד"ר ברלוביץ' טוען, כי אינו מכיר תרופה שנועדה לטיפול בחולים במחלות יתומות שאינה כלולה היום בסל שירותי הבריאות. "בחינת התרופה היתה תמיד על בסיס השאלה עד כמה היא יעילה, ועד כמה יש לאי-השימוש באותו תכשיר השפעה שלילית על הטיפול בחולה. זה המבחן היחיד שקובע", הוא אומר. "כל זאת, כאשר מדובר בתרופות, ולא בתוסף תזונה זה או אחר, שמהווה אולי מעמסה כלכלית על המשפחות, אבל ברמה העובדתית אינו מהווה טיפול יעיל במחלות אלה".
לדבריו, בשל העובדה שהטיפול בחולים במחלות היתומות יקר באופן מיוחד, וקופות החולים מתוגמלות על בסיס מספר המבוטחים וגילם, "קיים תמיד חשש שקופת חולים שיש לה הרבה חולים במחלות אלה תסבול מעומס כספי גבוה יחסית למה שהיא מקבלת מהמדינה לצורך תפעולה". מכאן, הוא מסביר, נובע הרעיון שכבר מיושם במחלות כמו גושה, טלסמיה והמופיליה, ולפיו התגמול לקופות החולים מתחשב במספר המבוטחים החולים במחלות נדירות: "קופה שיש לה יחסית יותר מבוטחים חולי גושה, למשל, מקבלת מהמדינה מסך הכספים חלק גדול יותר מאשר קופה שיש לה פחות מבוטחים החולים באותה מחלה. צריך להרחיב את המימון הזה למחלות נדירות נוספות".
ד"ר ברלוביץ' מציע לקבוע, כי כל מחלה שהשכיחות שלה היא פחות מ-1 ל-10,000, ושעלות הטיפול בה היא יותר מפי עשרה מהעלות הממוצעת של מבוטח בישראל, תוגדר כ"מחלה קשה" ותיכנס למנגנון התגמול. "כך ייווצר מצב שלקופות לא יהיה תמריץ שלילי לבטח מבוטחים החולים במחלות אלה, ולקופה יהיה תגמול מלא על ההוצאות שלה בגין הטיפול בהם", הוא אומר.
המשנה למנכ"ל משרד הבריאות מסכים, כי יש מקום לרכז את הטיפול בחולים אלה במרכזים ייעודיים, שאינם קשורים לקופת חולים זו או אחרת: "כשהטיפול בחולים מתפזר במקומות שונים, קיים חשש שלא יצטבר מספיק ניסיון. מן הדין לרכז את הטיפול במחלות נדירות בכמה מרכזים ולתת להם מעמד פורמלי על ידי משרד הבריאות, כדי שחולים יוכלו להגיע אליהם ללא קשר להסדרי הבחירה של קופות החולים".
ומה באשר למתן תמריץ לחברות תרופות בינלאומיות וישראליות לפתח תרופות למחלות יתומות? ד"ר ברלוביץ' אומר שאין חברות ישראליות העוסקות בפיתוח תרופות אתיות, ולכן התמריץ צריך להיות במתן אישורים מהירים להפצת התרופה בארץ.
- הכתבה המלאה מתפרסמת בגיליון "זמן הרפואה" החדש, כתב העת של ההסתדרות הרפואית בישראל
 לפנייה לכתב/ת
לפנייה לכתב/ת