בסוף שנות ה-60, הרכיבו מדעני מכון ויצמן למדע פרופ' מיכאל סלע, פרופ' רות ארנון וד"ר דבורה טייטלבאום כמה מולקולות דמויות חלבון הקרויות קו-פולימרים, שנועדו לחולל מחלה דמוית טרשת נפוצה למטרת מחקר. צוות החוקרים הופתע לגלות שבמקום לגרום למחלה, הקו-פולימרים ריפאו אותה, ואחד מהם הפך לימים לתרופה הידועה "קופקסון". יותר מחמישה עשורים אחר כך, קבוצת המחקר של פרופ' אלדד צחור וד"ר רחל סריג מהמחלקה לביולוגיה מולקולרית של התא במכון, חושפת במאמר חדש המתפרסם היום (ב') בכתב-העת המדעי Nature Cardiovascular Research, כי טיפול בקופקסון עשוי לשפר את תפקוד הלב לאחר התקף לב.
התקף לב (אוטם שריר הלב) מתרחש כאשר אספקת הדם לאזור מסוים בלב נחסמת. אם היא לא מתחדשת במהירות, תאי שריר לב מתחילים למות. בניגוד לרקמות אחרות בגוף, כמו למשל רקמות עור, או רקמות שרירי השלד, היכולות להחלים מפציעות מבלי שתישאר צלקת, לתאי שריר הלב אין יכולת להתחלק ולהחליף את התאים שמתו בשריר חדש. במקום זאת, פיברובלסטים (תאי סיב) שנמצאים בלב מתחלקים במהירות באזור שנפגע, ומייצרים רשת סיבי חלבון שמחליפה את האזור הפגוע ברקמת צלקת.
רקמת צלקת זו שומרת על שלמות הלב, אך מפחיתה את כושר הכיווץ והזרמת הדם שלו. כך, בטווח הארוך מעלה התקף הלב את הסיכון לאי-ספיקת לב – מצב כרוני שבו הלב אינו מסוגל לספק את כל צורכי הגוף, בתחילה במאמץ ואחר כך גם במנוחה. אי-ספיקת לב היא מחלה שכיחה שפוגעת ביותר מ-64 מיליון אנשים ברחבי העולם.
בעשור האחרון מתברר כי לתגובת המערכת החיסונית בעקבות פגיעה בלב יש קשר ישיר להחלמה ולתיקון שלו. ואולם, כאשר התגובה הדלקתית של המערכת החיסונית אינה נעלמת והופכת לכרונית, הנזק מחמיר עוד יותר ועלולה להופיע אי-ספיקת לב. מכיוון שידוע כי קופקסון משנה את הרכב תאי מערכת החיסון ואת החלבונים שהם מפרישים באופן המדכא דלקת, שיערה ד"ר סריג כי ניתן להיעזר בה כדי לבחון את שאלת ההשפעה של המערכת החיסונית על ההחלמה מהתקף לב.
"רוב הרקמות בגופנו יודעות לחדש את עצמן, לעשות רגנרציה, כי יש תאי גזע ברקמות האלה, אך בלב אין תאי גזע של שריר הלב וכך רקמה שלא מקבלת אספקת דם בזמן התקף לב מתה ותאי שריר הלב אינם יכולים לחדש את עצמם", אומרת ד"ר סריג. "זה למעשה המחקר הגדול בתחום חקר הלב: לעזור ליונקים בוגרים לחדש את רקמת הלב שלהם, זאת מכיוון שיש בע"ח שכן יכולים לעשות זאת. למצוא גישות שונות לנסות לעזור לרפא את הלב לאחר פציעה".
ד"ר רחל סריג: "במקרים של התקף לב, בהתחלה יש תגובה חיסונית אקוטית חזקה אבל התגובה הזאת צריכה לדעוך אחרי מספר ימים, ואם היא לא דועכת כמו שצריך אנחנו מגיעים למצב של מה שנקרא אי-ספיקת לב כרונית. קופקסון מווסתת את מערכת החיסון כך שלא תהיה תגובה אקוטית חריפה מדי, ומצד שני היא יודעת להעלות את התגובה האימונית שקשורה לתהליך הריפוי"
לדבריה, בשנים האחרונות תחום מחקרי זה מתמקד במספר גישות. "גישה אחת מתמקדת במציאת חומרים חדשים ולפתח תרופות חדשות, שזה תהליך די ארוך", היא אומרת, "איך עושים זאת? על-ידי השוואה של אורגניזמים שכן יודעים לחדש את הלב שלהם, כמו למשל עכבר בן יומו שיודע לחדש את הלב שלו, אך מאבד את היכולת הזאת די מהר, כבר לאחר שבוע. על-ידי השוואה זו ניתן לראות מה יש לאותם אורגניזמים ומה אנחנו איבדנו".
גישה נוספת, שבה התמקד המחקר הנוכחי, מתמקדת בהתוויה מחודשת של תרופות קיימות. "יש הרבה תרופות כאלה בשוק שפותחו למטרה אחת, ולאחר מכן ראו שאפשר להשתמש בהן להתוויות נוספות, כמו ויאגרה למשל", היא מסבירה, "הרעיון של להשתמש דווקא בקופקסון הגיע מהמקום שבו אנחנו יודעים שלמערכת החיסון יש תפקיד מרכזי וקריטי בתהליך הריפוי של הלב".
לדברי ד"ר סריג, "במקרים של התקף לב, בהתחלה יש תגובה חיסונית אקוטית חזקה, אבל התגובה הזאת צריכה לדעוך אחרי מספר ימים, ואם היא לא דועכת כמו שצריך אנחנו מגיעים למצב של מה שנקרא אי-ספיקת לב כרונית. מה שקופקסון יודעת לעשות זה אימונומודולציה: היא מווסתת את מערכת החיסון כך שלא תהיה תגובה אקוטית חריפה מדי, ומצד שני היא גם יודעת להעלות את התגובה האימונית שקשורה לתהליך הריפוי.
"כלומר, יש לנו את ה'חיילים' שמגיעים בהתחלה כשיש פציעה. תפקידם הוא לנקות את הפצע, אך הם גם עלולים לעשות יותר נזק, הם ה'חיילים הרעים' במירכאות. לאחר מספר ימים אמורים להגיע 'החיילים הטובים', שאמורים לשפר את תהליך הריפוי, וקופקסון יודעת לעשות את זה: היא יודעת להוריד את הרמה של אותם חיילים רעים בהתחלה, ולהעלות את הרמה של התאים האימונים שמגיעים לרפא".
כיוון מבטיח לטיפול במחלת הלב הנפוצה
במחקר החדש, בהובלתם של ד"ר סריג ותלמידי המחקר, הרופא ד"ר גל אביאל ויעקב אלקהל ממעבדתו של פרופ' צחור, טיפלו המדענים בעכברים שעברו התקף לב בזריקות יומיות של קופקסון לאזור הבטן. בדיקות אקו-לב הראו כי הטיפול שיפר את תפקוד הלב של העכברים: חדרי הלב שלהם הצליחו להזרים יותר דם לעורקים הגדולים בכל פעימה וכך סיפקו בצורה טובה יותר דם חיוני לאיברי הגוף.
כמו כן, האזור הצלקתי היה קטן יותר, וצלקות גדולות המכסות לפחות 30% מחדר הלב השמאלי נצפו רק בעכברים שלא טופלו. יותר מכך, הלוקים בהתקף לב לא תמיד מגיעים מיד לחדר המיון, והמדענים חשפו כי הטיפול בקופקסון יעיל בעכברים גם כאשר מתחילים בו בין 24 ל-48 שעות לאחר התקף הלב.
 ד"ר גל אביאלצילום: מכון ויצמן
ד"ר גל אביאלצילום: מכון ויצמןבשלב הבא, בדקו המדענים את הטיפול בחולדות, והפעם החלו בו כמעט חודש לאחר התקף הלב, לאחר שכבר נוצר מצב כרוני של אי-ספיקת לב. הטיפול נמשך חודשיים ובסיומו שיעור הדם שחדרי הלב הצליחו להזרים בכל פעימה עלה בממוצע ב-30% והמדד לכושר כיווץ החדרים השתפר בכמעט 60%. חודש לאחר סיום הטיפול, כושר הזרמת הדם רק המשיך להשתפר ומדד הכיווץ נשמר. כך, הניסיון לענות על שאלה מדעית בסיסית – מידת ההשפעה של המערכת החיסונית על שיקום הלב – הוליד כיוון מבטיח לטיפול חדש במחלת לב נפוצה.
באופן מפתיע, המדענים גילו כי התרופה פועלת לא רק באמצעות השפעה על הרכב תאי המערכת החיסונית באזור הפגיעה בלב, אלא גם מגינה ככל הנראה באופן ישיר על תאי שריר הלב עצמם: קופקסון הגנה על תאי שריר הלב גם בתרביות רקמה שאינן מכילות תאים של המערכת החיסונית. בהמשך, עיכב הטיפול גם את חלוקת תאי הסיב היוצרים את הצלקת והגביר יצירת כלי דם חדשים.
5 צפייה בגלריה
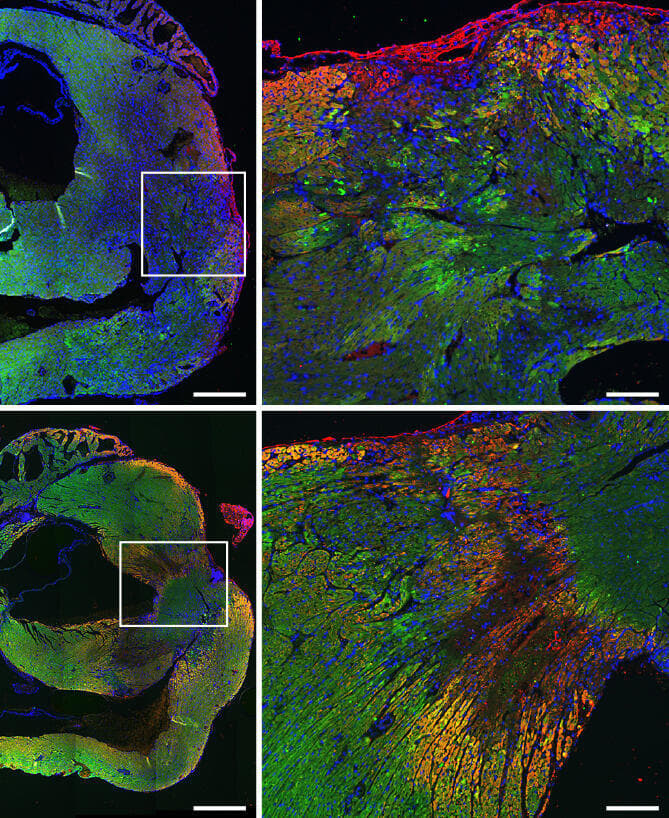

חתכים מלבבות של עכברים לאחר פציעה המדמה התקף לב. בעכברים שטופלו בקופקסון (שורה תחתונה), ניתן לראות התבטאות של חלבון המונע מוות בתאי שריר הלב (צהוב) ורקמת שריר לב שלמה יותר (ירוק)
(צילום: מכון ויצמן)
"הטיפול בקופקסון לא גורם לתאי שריר לב להתחלק", מסבירה ד"ר סריג, "אך הוא כן מסייע לתאים הקיימים לשרוד ולהתכווץ ביעילות, גורם ליצירה מוגברת של כלי דם המספקים אותם ומעכב את יצירת הצלקת". בעקבות הממצאים המבטיחים במעבדה, חברו מדעני המכון לפרופ' עופר אמיר ופרופ' רביע עאסלה מבית-החולים הדסה עין כרם, ויחד עם ד"ר אביאל וקלינאים נוספים ביצעו מחקר קליני שלב 2a לבחינת יעילות הטיפול בזריקות תת-עוריות של קופקסון בחולי אי-ספיקת לב. תוצאות המחקר הקליני טרם התפרסמו, אך הן עתידות להראות שחל שיפור מהיר במדדי דלקת ונזק ללב.
"הגעתי למחקר עם שאלה ביולוגית מדעית-בסיסית: האם קופקסון יכולה להשפיע על מערכת החיסון כך שהיא תרפא את הלב, אך בגדול טרם קיבלתי תשובה לשאלה", מוסיפה ד"ר סריג, "אנחנו יודעים שקופקסון יכולה לעבוד גם על תאי שריר הלב באופן ישיר. יש שם כנראה איזשהו שיתוף פעולה בין התאים. מצד שני אנחנו רואים את פריצת הדרך שיכולה להיות כשאנחנו לוקחים תרופה שהיא קיימת בשוק, ולא צריכה לעבור את כל הרגולציות של תרופה חדשה".
ד"ר רחל סריג: "הקרדיולוגים מאוד מתלהבים כי הם רואים את הפוטנציאל לעזור למיליוני חולי אי-ספיקת לב בכל העולם. יש כל כך הרבה חולים שהתרופה הזאת באמת יכולה לעזור להם, ואנחנו רואים תוצאות מאוד מבטיחות בניסוי הקליני-ראשוני. הוא באמת יכול להיות פורץ דרך אם נשיג את המימון המתאים להמשך"
היא מוסיפה: "התחלנו גם ניסוי קליני קטן בחולים. בגלל שיש לנו את כל האישורים אפשר לקצר מאוד את התהליך ולעזור לחולים. ומה שחשוב לי אולי להדגיש לצורך המשך המחקר, יש קשיים גדולים להמשיך לגייס כספים לניסויים קליניים בגלל שהפטנט פג תוקף וחברות התרופות לא מעוניינות להשקיע בשלב הזה, ואנחנו מנסים למצוא מקורות מימון להמשך הניסויים הקליניים, ואני מאוד מקווה שמישהו יוכל להרים את הכפפה ולעזור לנו בזה".
גם פרופ' צחור מצוות החוקרים מסכים עם הדברים. "בשל תום תקופת תוקף הפטנט על קופקסון אנו מתמודדים עם קושי לגייס שותפים בתעשייה כדי להמשיך ולקדם את המחקר. תהליך בדיקת ההתאמה של תרופה קיימת להתוויה חדשה (repurposing) הוא מהיר וזול ביחס לפיתוח תרופה חדשה, ואני מקווה שיימצא התורם או הארגון שירימו את הכפפה".
כיצד הממצאים יוכלו לסייע בעתיד?
ד"ר סריג: "אני לא רופאה, אבל אנחנו עובדים עם הרבה קרדיולוגים שהרימו את הניסוי הקליני. אני חוקרת מדע בסיסי כל החיים שלי והכוונה המקורית הייתה לענות על שאלה מדעית בסיסית, הפוטנציאל הגדול התגלה בהמשך. הקרדיולוגים מאוד מתלהבים כי הם רואים את הפוטנציאל לעזור למיליוני חולי אי-ספיקת לב בכל העולם. יש כל כך הרבה חולים שהתרופה הזאת באמת יכולה לעזור להם, ואנחנו רואים תוצאות מאוד מבטיחות בניסוי הקליני-ראשוני. הוא באמת יכול להיות פורץ דרך אם נשיג את המימון המתאים להמשך".
במחקר השתתפו גם החוקרים והרופאים הבאים: ד"ר כפיר-ברוך אומנסקי, ד"ר חנה בואנו-לוי, זכריה פטרובר, יוליה קוטלובסקי, ד"ר דריה לנדנגולץ, ד"ר דוד קין, ד"ר לינגלינג ז'אנג ושובל מיארה מהמחלקה לביולוגיה מולקולרית של התא במכון ויצמן למדע; ד"ר טלי שליט מהמרכז הלאומי הישראלי לרפואה מותאמת אישית על-שם ננסי וסטיבן גרנד במכון; ד"ר מתיאס קרמר ופרופ' יפעת מרבל מהמחלקה לאימונולוגיה מערכתית במכון; ד"ר סתיו קוזלובסקי, פרופ' רונן אלון, ד"ר רינה אהרוני ופרופ' רות ארנון מהמחלקה לאימונולוגיה ורגנרציה ביולוגית במכון; ד"ר דוד משאלי וד"ר אוריאל כ"ץ מהמרכז הרפואי שיבא (תל השומר) וד"ר דין נחמן מבית החולים הדסה עין כרם.