"הייתי בקשר עם מישהי ולפני שנוריד את הקונדום רציתי לעשות בדיקה. חיכיתי בחוץ לתשובה ופתאום ראיתי שמסדרים את החדר. קראו לי פנימה, שמו כוס מים על השולחן. ובלי הרבה להתמהמה, ככה, ישר, אמרו שהבדיקה חיובית. כל הגוף שלי נהיה חם. זה היה מבחינתי סוף העולם".
(גיא, סטרייט שנדבק ב-HIV. מתוך "סיפורים חיוביים: שיחות בגובה העיניים על החיים עם HIV" שערך הוועד למלחמה באיידס)
גיא הוא לא היחיד שקיבל בשנים האחרונות את הבשורה שנדבק במחלה, שלא חשב בכלל שהוא צריך להיזהר ממנה. קשה להאמין, אבל בישראל של שנת 2023, כשבדיקות לגילוי HIV מוצעות בחינם, התרופות המתקדמות ביותר לדיכוי המחלה נמצאות בסל הבריאות ואמצעים תרופתיים למניעת הדבקה אמורים להיות זולים וזמינים לכל אחד, מאות אנשים בשנה, בהם תינוקות בני יומם, עדיין נדבקים בנגיף, שעלול להיות קטלני. שילוב של בורות, שאננות ובעיקר - אדישות בלתי נתפסת של המדינה למחלה הקשה, שהיום כבר ניתן למנוע אותה לגמרי, הביא לכך שהמחלה - שזוהתה לראשונה בבני אדם לפני 40 שנה - פשוט נשכחה: אין תוכנית לאומית למלחמה באיידס, אין הנחיות לבדיקות לאנשים בקבוצות סיכון, טיפולים יעילים למניעת הדבקה אינם זמינים ואין כמעט הסברה על חשיבות קיום מין בטוח.
לא רוצים לפספס אף כתבה? הירשמו לערוץ הטלגרם שלנו
"משהו פה לא מסתדר לנו. אין שום סיבה שאנשים יידבקו היום ב־HIV", אומר ד"ר דן טורנר, ראש החברה הישראלית לאיידס. ולמרות זאת, בכל יום מקבל לפחות אדם אחד בישראל בשורה קשה לעיכול: נדבקת בנגיף שגורם לאיידס.
כתבות נוספות למנויי +ynet:
זה אמור היה להיות סיפור הצלחה מדעי חסר תקדים, ובמובנים מסוימים הוא אכן כזה. המגפה הגרועה ביותר של המאה האחרונה, עד הקורונה, שגרמה למותם בייסורים של עשרות מיליונים ברחבי העולם, הייתה יכולה להיות מוכנעת באמצעים פרמקולוגיים: תרופות לנדבקים וטיפול מונע, יעיל להפליא, למי שנמצאים בקבוצת הסיכון.
מי שחי בשנות ה־80 וה־90 של המאה הקודמת זוכר היטב את מראות החולים באיידס, השלב האחרון של המחלה: שלדי אדם כחושים, מכוסים פצעים וכתמים, גוססים מזיהומים ומגידולים ממאירים שתקפו אותם כשמערכת החיסון שלהם נהרסה כתוצאה מהנגיף. ואז הגיעה הגאולה. התרופות נגד הנגיף, שזכו בשעתו לכינוי "הקוקטייל", הפכו את ה־HIV ממחלה קטלנית – לכרונית. "קלה יותר מסוכרת", מעידים הרופאים שמטפלים בה.
גם הטיפול עצמו הפך קל ופשוט יותר. מעשרות כדורים, שגרמו לתופעות לוואי בלתי נסבלות, הטיפול הרפואי במי שנדבק כולל כעת, ברוב המקרים, כדור אחד בלבד ביום, המונע את סיבוכי המחלה, וגם זה ישתנה בקרוב לטיפול שנלקח לעיתים רחוקות יותר, פעם בכמה חודשים. "חברות התרופות מתחרות ביניהן של מי הכדור הקטן ביותר ומתחילות כבר לעבור לזריקות", מתאר ד"ר רועי צוקר, יו"ר החברה הישראלית לרפואת להט"ב, ומנהל התחום באיכילוב ובקופת חולים כללית את המהפך שחל בתחום.
אותן תרופות, שמשמשות כבר שני עשורים לבלימת פעולתו ההרסנית של הנגיף בגוף ולהורדת הכמות שלו לרמה כל כך זעירה שלא ניתן למדוד אותה בדם (undetectable), הביאו לכך שהנשאים המטופלים לא ידביקו אחרים. תוחלת החיים שלהם דומה לזו של האוכלוסייה הכללית, הם יכולים לקיים יחסי מין ללא קונדום בלי לסכן את הפרטנרים ולהביא לעולם ילדים בריאים.
"זה מאוד פשוט להתגונן מהמחלה הזו", אומר ג'ורג' אבני, מנכ"ל הוועד למלחמה באיידס, הארגון הלא־ממשלתי הוותיק והפעיל ביותר בתחום בישראל. "צריך רק לקיים יחסי מין מוגנים. מוגנים - זה יכול להיות עם קונדום או עם טיפול מניעתי. זה יכול להיות עם מישהו שהוא 'אנדיטקטבל'. יש שפע של אפשרויות, צריך רק ליישם אותן".

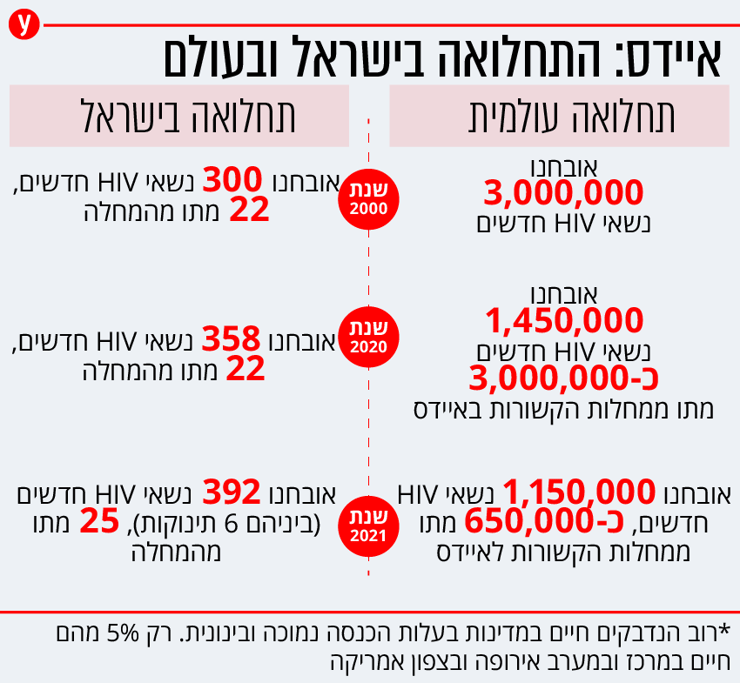
כתוצאה מהמהפך הטיפולי המרגש הזה, הפך מיגור הנגיף למטרה מעשית ואפשרית. ואכן, בחלק גדול ממדינות המערב מספרי הנדבקים צנחו. מספר המקרים החדשים בעולם ירד משלושה מיליון בשנת 2000 ל־1.5 מיליון ב־2020. אבל למרות שהטיפול הציל מיליוני בני אדם, שיעורי הנדבקים החדשים לא עמדו ברף שהציב האו"ם בשנת 2016: ירידה של 75 אחוז במספר המקרים מ־2010. הירידה הזו הסתכמה עד כה ב־31 אחוז בלבד.
"בחלקים גדולים של מזרח אירופה ומרכז אסיה המגפה התפשטה, נוכח מחסומים חוקיים וחוסר תשומת לב נאותה לצרכים של מזריקי סמים וגברים שמקיימים יחסי מין עם גברים", קובעת קרן האיידס של האו"ם. "מספר הזיהומים החדשים בנגיף טיפס גם במזרח התיכון ובצפון אפריקה". שם, בשורה אחת עם הארצות הנחשלות יותר, אלה שמספרי הנדבקים החדשים בהן לא רק שלא יורדים, הם אפילו עולים קצת, נמצאת היום מדינת ישראל.
שיעור הנשאים בישראל נחשב אמנם נמוך ביחס למדינות העולם המערבי אולם קיימים פערים גדולים בין האוכלוסיות השונות. על פי הנתונים העדכניים ביותר של משרד הבריאות, ב־2021 זוהו 392 נשאים, לעומת 358 נשאים ב־2020, דבר שמבטא עלייה בלתי נתפסת של שמונה אחוזים במספר הנדבקים. 274 (71 אחוז) מהם היו גברים. רוב הנדבקים היו בני 35 עד 44. קבוצת הסיכון הגדולה ביותר היא עדיין גברים שמקיימים יחסי מין עם גברים, שמהווים כשליש מכלל הנדבקים. אחריהם הטרוסקסואלים, כלומר אנשים המקיימים יחסי מין עם בני המין השני. מגמת הירידה במספר הנשאים בקבוצה הזו, שהחלה לפני חמש שנים, נעצרה אף היא. אחריהם, יוצאי ארצות אנדמיות שאינן אזרחי ישראל, ועולים שהם אזרחי המדינה. מזריקי סמים הם המיעוט.
וזה, פחות או יותר, כל מה שידוע על הנדבקים החדשים בישראל. "אנחנו לא יודעים אם מספר הנשאים עלה בגלל עלייה במספר הבדיקות, כי איש לא אוסף את הנתון הזה", אומר ד"ר טורנר, המשמש גם כמנהל מרכז האיידס של איכילוב. "הנתונים מפוזרים בין הקופות. גם פילוח של הנדבקים החדשים, מי האוכלוסיות שנדבקות עכשיו, עדיין אין לנו. בתחושת בטן, אין ירידה בנשאים שמקיימים יחסי מין עם גברים, אבל יש אוכלוסיות אחרות שיש בהן נדבקים. אני מדבר על נשים, בעיקר יוצאות מזרח אירופה, כולל אוקראינה, שנוספו לרשימת החיוביים, ואפילו ערבים וחרדים. בגלל בעיית הנתונים אנחנו לא לגמרי יודעים כרגע מה המצב בכל האוכלוסיות האלה".
למרות חוסר הוודאות המסוים שטורנר מצביע עליו בנוגע לנתונים, גם הוא קובע כי "ברור שאין ירידה, כאשר במקומות אחרים בעולם יש", הוא אומר. "אפילו בארצות המתפתחות יש ירידה במספר הנשאים החדשים".
ג'ורג אבני מהוועד למלחמה באיידס מסכים. "מגמת הנדבקים בישראל די קבועה, פה ושם יש עליות מתונות. כך או כך – זה לא יורד. יש דור חדש של אנשים שלא מכירים את ההיסטוריה של האיידס ואין להם את הפחד מהמחלה, כמו שהיה בדור שלי. הם לא שמעו את הסיפורים, לא ראו את הכתבות שהיו בחדשות בזמנו על אנשים שמתים. הם בעצמם לא הכירו אנשים שמתו מאיידס, והם יודעים שיש טיפול יעיל. מבחינתם HIV זו מחלה של פעם, שעבר זמנה".
לדבריו של אבני, חלק גדול מהציבור עדיין לא סבור שהמחלה נוגעת אליו. "סטרייטים נשואים חושבים שזו מחלה רק של גברים ששוכבים עם גברים, נשים חושבות שזו רק מחלה של גברים. עוד לא רואים את זה בנתונים הרשמיים, אבל יש שינוי באופי האוכלוסיות שנדבקות כיום. בקבוצות התמיכה שאנחנו מפעילים רואים מגמה ברורה של נשים שנדבקות. יש אצלנו הרבה נשים בפרק ב', שהתגרשו וחזרו לעולם הדייטים, והסטייט אוף מיינד שלהן הוא כמו של צעירה בת 16 ששוכבת עם החבר הראשון שלה. הן לא משתמשות בקונדום, כי כבר אין סכנה שייכנסו להיריון, ואין להן בכלל מושג שצריך להיזהר מ־HIV, אפילו שהן בקבוצת סיכון".
אבל הבעיה החמורה יותר היא מהותית, לא סטטיסטית. זיהוי מוקדם של הדבקה טרייה חיוני, על מנת להתחיל בטיפול תרופתי, להקטין את העומס הנגיפי אצל הנדבק, למנוע ממנו סיבוכים ולהפחית את הסכנה שידביק אחרים. אולם עד היום, מעטים בלבד מבצעים את הבדיקה החיונית והפשוטה כל כך לאבחון הנגיף. בעוד שבארה"ב קובע המרכז לבקרת מחלות ומניעתן כי כל אדם צריך להיבדק ל־HIV לפחות פעם אחת בין הגילים 13 ל־64, ומי שנמצא בקבוצת סיכון להדבקה צריך להיבדק לעיתים קרובות יותר - בישראל אין שום הנחיות כאלה. אם לא תבקשו את הבדיקה מיוזמתכם מרופא המשפחה שלכם, סביר להניח שאיש לא יציע לכם לבצע אותה.
כך קרה ש־70 אחוז מהאוכלוסייה בישראל מעולם לא נבדקה, למרות שהבדיקות זמינות בחינם במרפאות קופות החולים ובמרכזים נוספים, בחלקם אף ניתן לבצע אותן באופן אנונימי. מחקר של מכבי שירותי בריאות, שהתפרסם בדצמבר האחרון, מגלה כי אנשים ממעמד סוציו־אקונומי נמוך נבדקים פחות מאלה במעמד גבוה, על אף שהם נוטים להידבק יותר בנגיף. היעדר הנחיות ברורות ומודעות נמוכה למחלה בקרב ציבור הרופאים מביאים למיעוט הפניות לבדיקות. נתוני ההדבקה, מסכימים המומחים, מהווים תת־אבחון, ומספרי הנשאים האמיתיים כנראה גבוהים יותר בעשרות אחוזים מאלה המדווחים. בדיקות ביתיות לגילוי הנגיף, באמצעות דקירה קטנה באצבע או משטח מהחניכיים, יודעות לזהות את הנגיף בתוך 20 דקות. אולם עד היום, אין שימוש בבדיקות כאלה בישראל.
"הדרך היחידה לדעת אם נדבקת ב־HIV או לא היא באמצעות בדיקה, אבל אף רופא לא ישלח אותך לבדיקה אם לא תבקשי אותה ספציפית, גם אם הוא רואה שאת בקבוצת סיכון", אומר ג'ורג' אבני. "אם לא עשיתי בדיקה לא אדע שנדבקתי, כי אין סימפטומים להדבקה. רק אחרי הרבה שנים, כשהווירוס משתולל והורג את המערכת החיסונית, אולי זה ידליק לרופאים נורה אדומה. ברגע שאנשים לא עושים בדיקות אין דרך לדעת אם הם חיוביים, ואז הם יכולים להעביר את הווירוס הלאה. כשהייתה קורונה כולם רצו להיבדק שוב ושוב; פה זה מעולם לא קרה. תחשבי על פוטנציאל הנשאים שבכלל לא יודעים שנדבקו".
לעובדה שאנשים פשוט לא נבדקים ל־HIV, יש מחיר כבד גם באוכלוסייה הרגילה: שליש מהנשאים בישראל מתגלים במצב מתקדם של המחלה, כשהנזק למערכת החיסונית כבר נגרם והסיכוי לסיבוכים ולתמותה גבוה.
“מדובר באנשים שנדבקו מזמן, חלקם לפני עשרות שנים, ולא הלכו להיבדק, מכל מיני סיבות, רובם פשוט כי הם פוחדים”, אומר ד”ר טורנר. “לא כולם שייכים לקבוצות הסיכון הקלאסיות. אנחנו מוצאים אותם באשפוזים עם מחלה כמו שראינו בתחילת המגפה, בשנות ה־90, לפני עידן התרופות האנטי־נגיפיות. אז הייתה לי מרפאה של 100 מטופלים. היום יש לי 2,400. באחוזים התופעה הזו כמובן קטנה מאוד, אבל במספרים מוחלטים אנחנו עוסקים בזה יותר מאשר בשנות ה־90”.
אפשר לרפא חולים כאלה, שיש להם איידס ממש?
“זה מצב שהוא מסכן חיים. קודם כל אנחנו מטפלים במחלה האופורטוניסטית, שתקפה את הגוף בגלל הכשל של המערכת החיסונית. במקביל מתחילים טיפול נגד הנגיף. ברוב המקרים אנחנו מצליחים, למזלנו, להתגבר על זה. אבל לא תמיד. התופעה הזו לא הייתה צריכה להיות קיימת היום”.
הנה עוד דוגמה למה שקורה כשלא נבדקים. בספטמבר האחרון הודיע משרד הבריאות כי במסגרת הבדיקות השגרתיות, כל אישה הרה בישראל תקבל המלצה מהרופא לעבור גם בדיקת HIV. הגיוני, לכאורה, אם לא לוקחים בחשבון שהגופים הרפואיים המקצועיים שמתמחים באיידס המליצו לבצע את הבדיקה החשובה הזו בהיריון כבר ב־2015, כלומר לפני שמונה שנים. מאז ועד השנה שעברה הנושא נידון בעצלתיים בפורומים שונים, עד שאושר. בינתיים נדבקו עוד עשרות ילודים, מאמהות שלא ידעו כלל שהן נושאות את הנגיף.
עם קצת יוזמה ורצון טוב זה יכול היה להיראות אחרת. בשנת 2015 הודיע ארגון הבריאות העולמי כי קובה היא המדינה הראשונה בעולם שמיגרה את העברת הנגיף מאם לתינוק. ההישג הזה התאפשר הודות לביצוע בדיקות HIV לנשים הרות. אבחון הנגיף בזמן ההיריון וטיפול תרופתי מאפשר למנוע לידת תינוק חולה בסבירות של מעל 99 אחוז.
בשנת 2021, כאמור השנה האחרונה לגביה יש נתוני תחלואה ב־HIV בישראל, נדבקו שישה תינוקות בנסיבות כאלה. ממחקר שפירסם משרד הבריאות לאחרונה עולה, כי אמהות שהדביקו את הילדים שלהן בנגיף היו צעירות יחסית, ילדו בלידה נרתיקית ולא קיבלו טיפול תרופתי במהלך ההיריון. ילודים שלא קיבלו תרופות נגד הנגיף נדבקו בתדירות גבוהה יותר ממי שטופלו, ושיעור התמותה שלהם היה יותר גבוה.

אחד הכישלונות הגדולים ביותר של המלחמה ב־HIV בישראל הוא המניעה, או יותר נכון: היעדרה. גם בתחום הזה חלו בעשור האחרון שינויים דרמטיים. כיום יש טיפול תרופתי יעיל ביותר, הניתן באמצעות כדור אחד ביום, שמונע את ההדבקה בנגיף אצל מי שמקיים מין לא בטוח. מי שמשתמש באופן קבוע בטיפול הזה, המכונה פרפ (Pre exposure Prophylaxis, מניעה טרום־חשיפה), מפחית את סיכוייו להידבק ב־95 אחוז, כלומר כמעט באופן מוחלט. אפשר לקחת את הכדור במשך שנים, ללא כל סכנה.
"הפרפ הוא כמו גלולות למניעת היריון", אומר ד"ר צוקר. "אתה לוקח כדור ביום, וכל שלושה חודשים צריך לעשות בדיקת דם, לוודא שהכל בסדר. ביום שזה לא רלוונטי אתה מפסיק, וזהו. לעומת הנגיף עצמו, שמי שנדבק בו מחויב לטיפול תרופתי כל חייו".
אבל מדינת ישראל, שהכניסה את הטיפול הזה לשימוש בסבסוד נדיב כבר ב־2017, לא השכילה לוודא שיהיה נגיש וזמין למי שבאמת זקוק לו. סקר שנערך בסוף 2021 על ידי הוועד למלחמה באיידס גילה כי רק שליש מהנשאלים משתמשים בפרפ, 18 אחוז מהם לא באופן יומיומי. 66 אחוז השיבו שאינם נוטלים את התכשיר, וגם אינם עושים שימוש קבוע בקונדום.
מה הפך את הפרפ, האמצעי הזמין והפשוט ביותר למניעת הדבקה ב־HIV, לנחלתם של מעטים בלבד? בראש ובראשונה העובדה שהוא ניתן רק על ידי רופאים שעברו הכשרה מיוחדת, ובנוסף מחירו הגבוה, שעמד עד לפני שנה וקצת על יותר מ־200 שקל בחודש.
"הדרך שבה הוטמע הטיפול המונע ל־HIV בארץ הפכה אותו לכישלון צורם, להבדיל ממקומות אחרים בעולם, כמו ניו־יורק, שם הפרפ עשה עבודה מעולה במניעת הידבקות", אומר ד"ר רועי צוקר. "מההתחלה, האופן שבו הטיפול הזה הוכנס לשימוש בישראל היה קלוקל. רק רופאים מסוימים, שעברו הכשרה מסוימת, מורשים לרשום אותו. החברה לאיידס, שבאותו זמן לקחה את האחריות על זה, הפכה את זה מנחלת הכלל למשהו חונטאי של מעטים בלבד".
6 צפייה בגלריה


''רופאי משפחה לא רוצים להעמיס על עצמם עבודה נוספת''. ד''ר רועי צוקר
(צילום: ליאור צור, דוברות איכילוב)
ההגבלה של רישום תרופות הפרפ, מאשים צוקר, הרחיקה את הטיפול הזה מקהל היעד המרכזי והחשוב ביותר שלו – הקהילה הגאה. "ברגע שאתה לא אומר לרופאי משפחה 'זה חלק מהעבודה השגרתית שלכם', איש לא יתנדב לקחת את הנושא על עצמו", הוא אומר. "איזה רופא משפחה שהקהילה הגאה לא בראש מעייניו ירצה להעמיס על עצמו עוד עבודה? רוב הרופאים שעשו את ההכשרה של משרד הבריאות, שעכשיו נעשית אונליין, נמצאים במרכז הארץ, כמובן".
צוקר מתאר את הבירוקרטיה הבלתי אפשרית שמצפה למי שמעוניין להגן על עצמו מהדבקה. "נניח שאני גר בקריית־מוצקין, מקיים יחסי מין בסיכון ואני צריך פרפ. כדי לקבל טיפול כזה, אני צריך ללכת לרופאת המשפחה שלי ולומר לה, 'היי, אני חושב שאני צריך טיפול מונע ל־HIV'. זה אומר שבפועל אני מגלה לרופאה, שמטפלת בכל המשפחה שלי, שאני מקיים יחסי מין עם גברים. היציאה מהארון היא חסם עצום. ולא רק זה שאני מקיים יחסי מין עם גברים, אני גם מקיים לפעמים יחסים בלי קונדום, כי זו האינדיקציה לקבלת פרפ. אבל גם אם היא בעדי, היא לא מורשה לרשום את הטיפול. משם אתה צריך להתחיל לחפש רופא שרושם פרפ, שלרוב נמצא רק במרכז הארץ, גם אם אתה גר בצפון או בדרום.
"אנחנו רואים מגמה ברורה של נשים שנדבקות. יש אצלנו הרבה נשים בפרק ב', שהתגרשו וחזרו לעולם הדייטים, והסטייט אוף מיינד שלהן הוא כמו של צעירה בת 16 ששוכבת עם החבר הראשון שלה. הן לא משתמשות בקונדום, כי כבר אין סכנה שייכנסו להיריון, ואין להן בכלל מושג שצריך להיזהר מ–HIV"
"על זה התווסף העניין של המחיר. רק בשנה וחצי האחרונות המחיר ירד ל־70 שקל בחודש. עד אז, גם הכסף היה חסם משמעותי. בשירותי בריאות כללית, הקופה הגדולה בישראל, שאני מנהל את רפואת הלהט"ב שלה, לוקחים את הטיפול כיום רק כ־1,400 איש, שהם קצה הקרחון של מי שצריך את זה. מי שהכי זקוק לטיפול הזה, האוכלוסיות המוחלשות, אנשים שגרים בפריפריה, האוכלוסייה החרדית והערבית - לא יכול להגיע אליו".
ניתוח של משרד הבריאות משנת 2020, שפורסם בעיתונות המדעית בחו"ל, מעלה את החשד שהחסמים הללו אינם פרי של בלגן בירוקרטי או חשיבה לא נכונה, אלא נובעים משיקול כלכלי טהור. על פי תחשיבים שערך משרד הבריאות ומפורטים במאמר המדובר, כחמישית מהגברים שמקיימים יחסי מין עם גברים נמצאים בסיכון גבוה להידבק ב־HIV. הצעת פרפ לכולם, כך נכתב במאמר, תעלה למדינה כמיליארד וחצי דולר בעשר שנים, ותמנע הדבקה ב־493 בני אדם, דבר שאינו משתלם מבחינה כלכלית. "מחירי התרופות", כותבים המחברים, בהם ראש המחלקה לאיידס במשרד הבריאות, "יצטרכו לרדת דרמטית, במעל 90 אחוז, על מנת שההוצאה הזו תוכיח את עצמה מבחינה כלכלית".
על אף שהוא לא נמצא מספיק בשימוש והתועלת בו בישראל מוגבלת, הפרפ אחראי דווקא לתופעה הפוכה ומסוכנת: הוא יצר תחושה כוזבת שקונדומים הם נחלת ההיסטוריה ואין בהם עוד צורך. לא די שהוא לא עזר למי שנזקק לו ולא הצליח להשיג אותו, אומר צוקר, הוא גם הזיק למי שהבין בטעות שהסכנה חלפה. "על פניו הפרפ נשמע מושלם, מה שהביא לשינויים בהתנהגות המינית, בעיקר של הקהילה הגאה. גם מי שקודם היו 'ילדים טובים' ותמיד השתמשו בקונדומים קיבלו תחושה שהם יכולים לעשות מה שבראש שלהם". כך עולות כיום ההדבקות, לא רק ב־HIV, אלא בכל מחלות המין, בהן עגבת ומחלות נוספות, עמידות לאנטיביוטיקה.
הפרפ, אומר צוקר, גם האיץ תהליך שמכונה "קונדום פאטיג", "עייפות מקונדומים". "כבר בתחילת שנות האלפיים, כשהמחלה הפכה ממחלה ממיתה למחלה כרונית שיש נגדה טיפול, לאט־לאט ירד הפחד ממנה. הדור שלי, שנולד בשנות ה־80, עוד ראה אנשים מתים מאיידס בטלוויזיה; אבל מי שנולדו משנת אלפיים ואילך יודעים שזו מחלה שיש נגדה טיפול. הם לא נוברים בהיסטוריה והיא לא מעניינת אותם כל כך. אבעבועות הקוף קצת הפחידו את הקהילה, ואנשים חזרו להשתמש בקונדומים לתקופה קצרה. כדי להתגונן, אנשים צריכים לפחד קצת. חלק מהאנשים שידם אינה משגת לרכוש את הטיפול נדבקים כי הם סומכים על אנשים אחרים, שאומרים שהם מטופלים בעצמם, והרבה פעמים זה לא נכון. העלייה בהדבקה בקרב גברים שמקיימים יחסי מין עם גברים לא נראתה במקומות אחרים בעולם. בתוך הקהילה הגאה הפספוס הוא הגדול ביותר, כי שם הפרפ נמצא. יש לנו ביד את הדרך הטובה ביותר למנוע הדבקה, והמערכת מתעלמת ממנה".
זו בעיה של הקהילה הגאה בלבד?
"ממש לא. התל־אביבים הסטרייטים מנהלים את חיי המין שלהם בדומה מאוד למה שקורה בקהילה הגאה. העולם של זוגיות פתוחה, אורגיות, חילופי זוגות – הכול נמצא גם אצלם".
כדי להקל על מי שזקוק לו, פתחה כללית לאחרונה, ביוזמת צוקר, את השירות לרישום טיפול מונע אונליין, באפליקציית הקופה. "אתה קובע פגישה בזום עם רופא שירשום לך את הטיפול הנדרש, בלי לעבור את רופא המשפחה שלך", הוא אומר.
"המנגנון לרישום פרפ מאוד בעייתי", מסכים ד"ר טורנר, שאחראי על הלומדות למתן הטיפול המונע במסגרת החברה לאיידס, ומחדד במילה אחת: בלגן. "רופאים שעברו את ההכשרה אמורים לקבל את התעודה אחרי אישור של משרד הבריאות, אבל יש שם איזו בעיה מחשובית שמונעת מהם את זה. אני לא מבין איך לא מצליחים לפתור את זה. בפועל, כשמטופל מחפש רופא באזור שלו, קשה לדעת מי הרופאים המאושרים, וגם מי שכבר קיבלו את האישור לא תמיד יודעים שקיבלו את ההרשאה. גם הלומדות מורכבות מדי. אנחנו פועלים כרגע כדי לתקן את הנושאים האלה".
תרופות למניעת הדבקה אחרי חשיפה - אמצעי חשוב אחר שעשוי למנוע הדבקה ביעילות גבוהה, בתנאי שהוא ניתן קרוב ככל הניתן לחשיפה המסוכנת - ניתנות כיום אך ורק בבתי חולים. "מישהו אחרי מין לא מוגן, שנקרע לו הקונדום בפעם השלישית, לא יחכה שש שעות במיון לקבל טיפול", אומר צוקר. "גם מי שכבר מוכן לחכות, מקבל כדורים ליום או יומיים ונשלח למרפאת HIV, כדי שרופא מומחה יחליט אם הוא באמת זקוק לטיפול הזה. ממנו צריך לחזור לרופא המשפחה, שימיר את הטופס למרשם של הקופה. בגלל הבירוקרטיה המיותרת הזו אנשים ממשיכים להידבק. זו הזדמנות מוחמצת. המחלה הפכה כרונית, אבל היא כרונית רק למי שמטפל בה. בסוף זו מחלה ממיתה. בשנת 2022 מתו ממנה בעולם יותר ממיליון בני אדם. מי שלא נבדק ולא מקבל טיפול, ימשיך למות".
"בגלל בירוקרטיה מיותרת אנשים ממשיכים להידבק. זו הזדמנות מוחמצת. המחלה הפכה כרונית, אבל היא כרונית רק למי שמטפל בה. בסוף זו מחלה ממיתה. בשנת 2022 מתו ממנה בעולם יותר ממיליון בני אדם. מי שלא נבדק ולא מקבל טיפול, ימשיך למות"
הפתרון, טוען צוקר, הוא לא רק להקנות סמכויות לרופאי הקהילה, אלא גם לחייב אותם לרשום את התרופות האלה. "בכל מה שקשור ל־HIV, הסיפור הוא בקהילה", הוא אומר. "בניו־יורק מי שרושם את התרופות הן אחיות מומחיות, אבל בישראל עד היום, כדי לעשות בדיקות ולקבל טיפול צריך להגיע לקומה 1 אגף ז' באיכילוב. עדיין יש הרגשת הסתתרות. המחלה שינתה מזמן את פניה, אבל המערכת שמטפלת בה עוד מתנהלת כמו במאה הקודמת. צריך לקחת את הדאטה שנמצא בקופות ולהפוך אותו למשאב לאומי. לבדוק מי הנדבקים החדשים בשנים האחרונות, כדי להבין איפה צריכים לפעול. זו עבודה שמחייבת זמן ומשאבים. חייבים לחנך את רופאי המשפחה מהתחלה, שהטיפול ב־HIV נמצא באחריותם. לרפואת הקהילה נוח שהתחום לא נמצא אצלה, אבל רק ממנה יכול לבוא השינוי".
בתחילת השבוע הנוכחי פירסם משרד הבריאות נוהל חדש, שמעדכן את ההנחיות למניעת הדבקה למי שאולי נחשפו לנגיף בעקבות מגע מיני לא מוגן, לאחר שימוש תוך ורידי בסמים, לנפגעי תקיפה מינית או אונס ולעובדי בריאות הנחשפו לנגיף במהלך עבודתם. הנוהל החדש, מרחיב את האפשרות לטיפול ראשוני “במרפאות הערוכות לכך בקהילה”, בתנאי שיש להן אפשרות להתייעץ בזמן הביקור עם רופא מומחה, ויכולות לקחת ולשנע בדיקות לגילוי הנגיף.

דווקא בעידן שבו יש טיפול למחלה, שהרגה עד היום 40 מיליון איש ברחבי העולם, מדינת ישראל טומנת את הראש עמוק בחול ומתעלמת מהסכנה. אין תוכנית לאומית למניעת הדבקה, אין מודעות ציבורית מספקת למחלה, ומהגרים וחסרי מעמד, שיש ביניהם לא מעט נשאים, מקבלים נגישות מוגבלת לטיפול.
בתחילת החודש פירסמו האיגודים המקצועיים העוסקים בתחום – בהם נציגי החברה הישראלית לכשל חיסוני נרכש, החברה לרפואת להט״ב, איגוד רופאי המשפחה בישראל, האיגוד הישראלי למחלות זיהומיות, האיגוד הישראלי להמטולוגיה ולרפואת עירויים, איגוד רופאי בריאות הציבור בישראל והוועד למלחמה באיידס - נייר עמדה ראשון מסוגו שבו הם קוראים ליישם תוכנית למיגור האיידס בישראל. המסמך מבוסס על מדיניות השואפת לכך ש־95 אחוז מהנשאים יאובחנו, אחוז זהה מהמאובחנים יקבלו טיפול מתאים לאורך זמן, ואותו סדר גודל מהנשאים המטופלים יגיעו לרמת עומס נגיפי בלתי מדיד בדם, במטרה לעבור מהכלת הנגיף, כפי שנעשה היום - למיגורו.
"למרות הטיפול הרפואי המתקדם והכיסוי הביטוחי הקיים בישראל, הירידה בשיעורי הנשאות מתונה ולא עולה בקנה אחד עם האפשרויות הטיפוליות והחינוכיות הקיימות בישראל ובעולם", כותבים הרופאים. הם ממליצים לשפר את ההנגשה לפרפ, את ההכשרה לרופאים הרושמים את הטיפול ואת תהליך מתן הטיפול המונע לאחר חשיפה, וקוראים להגדיל את מספר ההפניות לבדיקה גם עבור מטופלים שלא נמצאים בקבוצות סיכון מובהקות. "ניתן להצביע על פערים בתחום התכנון הלאומי וכן במודעות והחינוך בציבור הכללי, בקבוצות הסיכון ובציבור הרפואי", קובעים המומחים, ומזהירים: "מעבר לחשש להחמרת המצב הבריאותי של החולים הלא־מטופלים, הם עלולים להביא להדבקה חדשה בקרב אחרים".
6 צפייה בגלריה


''לומר שמדינת ישראל שכחה לטפל ב־HIV זה פשוט לא נכון''. ד''ר שרון אלרעי פרייס, ראש חטיבת בריאות הציבור במשרד הבריאות
(צילום: ריאן פרויס)
במשרד הבריאות סבורים אחרת. “לומר שמדינת ישראל שכחה לטפל ב־HIV זה פשוט לא נכון”, אומרת ראש חטיבת בריאות הציבור, ד”ר שרון אלרעי פרייס. “משרד הבריאות פועל לצמצם את ההדבקות במישורים רבים. הבדיקות לזיהוי הנגיף הן בחינם ונגישות לכל מי שמעוניין לבצע אותן. סל התרופות הישראלי בתחום הוא הרחב בעולם, וכולל כ־35 תרופות נגד המחלה. הכנסנו בדיקות HIV לתוכנית הסריקה בנשים הרות, למרות שהדבקה בילודים בישראל היא מאוד־מאוד נדירה. שיפרנו את הנוהל לגבי מתן טיפול מונע לאחר חשיפה, ונפעל בקרוב לשנות גם את הנוהל בנושא טיפול מונע לפני חשיפה. כיום יש כ־400 רופאים שמוכשרים לתת את התרופות למניעת הדבקה, וכל רופא שמעוניין לתת אותן יכול לעבור את ההכשרה הנדרשת ולקבל הרשאה שתאפשר לו לטפל גם במחלות אחרות שנגרמות כתוצאה מהתנהגות מינית מסוכנת.
“יש לזכור כי רוב ההדבקה ב־HIV מתרחשת עדיין בתוך קבוצות הסיכון: גברים שמקיימים יחסי מין עם גברים, מהגרים ועולים שהגיעו מארצות שבהן הנגיף נפוץ מאוד ומזריקי סמים. המשרד פועל לזיהוי האוכלוסיות הללו ולמתן מענה ספציפי להן. המשרד מוביל תוכנית להחלפת מזרקים והקים מרפאות אנונימיות לביצוע הבדיקות בתל־אביב ובחיפה. בשנים האחרונות אנחנו אחראים על תפעול ניידות כאלה באזורי זנות. ההסברה המועילה ביותר היא במקומות האלה, וכך אנחנו עושים.
“התוכנית הלאומית נותנת מענה בתחום גם לאנשים שאין להם ביטוח רפואי. עם המלחמה באוקראינה דאגנו לכך שכל נשא שמגיע משם יקבל את התרופות הדרושות לו, גם בלי הוכחת זכאות להישארות במדינה ומבלי שהוא נדרש לשהות כאן חצי שנה כתנאי לתחילת הטיפול. אנחנו ממשיכים לפעול על מנת לנרמל את המחלה ולמנוע קושי בטיפול בה”.
במקביל, נמשכים כל העת המאמצים העולמיים לייעל את הטיפול התרופתי נגד HIV. זריקה ראשונה מסוגה, הניתנת פעם בחודשיים בלבד, נחשבת כיום לדרך היעילה, אך גם היקרה ביותר, למנוע הדבקה בנגיף.
"אנחנו נכנסים לעידן של טיפול ארוך טווח בזריקות, שיינתן בהתחלה פעם בחודשיים", צופה ד"ר טורנר, "הזריקות האלה יינתנו פעם בכמה חודשים, גם כטיפול מניעתי יקר. לטיפול הזה, שיחליף את הטיפול היומי המקובל היום, יהיו יתרונות וחסרונות, כי לא כולם ירצו אותו. יש כאלה שיעדיפו להמשיך לקבל כדורים. כבר היום אנשים מזדקנים בבריאות טובה עם הנגיף. יש לי מטופלים בני 80 פלוס".
בחזון שלך, מתי ניפטר סופית מהצרה הזו?
"החזון שלי הוא כמו החזון העולמי: שתוך שבע שנים, עד שנת 2030, באמצעות הסברה נכונה וטיפול מניעתי, נמגר את הנגיף לחלוטין".