תוכנית טיפול ייחודית מעלה הסיכוי להיריון תקין בהפריה חוץ-גופית
הסיכוי ללדת בהפריה חוץ-גופית אינו גבוה ועומד על 27% בממוצע. בבית החולים שיבא פותחה שיטה שמשפרת את אחוזי ההצלחה, תוך הכנסת שינויים בהליך הטיפול התרופתי. כך זה נעשה
בשיתוף שיבא
א', תושבת מרכז הארץ בשנות ה-30 לחייה, חוותה הרבה מאוד אכזבות עד שהגיעה לטיפול ביחידה להפריה חוץ-גופית בשיבא. למרכז הרפואי היא הגיעה לאחרונה, כשמאחוריה כבר 18 מחזורים של טיפולי הפריה חוץ-גופית כושלים ותקווה אחת גדולה להביא ילדים לעולם.
בטיפולי הפריה קודמים שביצעה, נצפתה בבדיקות הדם והאולטרסאונד של א' תגובה מצוינת להורמונים, והיא זוהתה כבעלת פוטנציאל פריון גבוה עם מספר רב של זקיקים בשחלות. למרות זאת, בתום כל מחזור טיפולים הורמונלי, הביציות היו ברובן לא בשלות, העוברים שנוצרו מהפרייתן הוגדרו כבעלי "איכות ירודה", והחזרותיהם לרחם לא הובילו להריונות תקינים.
למחזור הטיפולים ה-19 שלה, הגיעה א' עם חשש גדול מכישלונות נוספים ומהאפשרות שתישאר עקרה.
בשלב זה הותאם לא' טיפול בפרוטוקול ראשון מסוגו שפותח במרכז הרפואי שיבא. פרוטוקול זה מבוסס על פרוטוקולים רפואיים קיימים, והוא כולל שינויים בהרכב הטיפול התרופתי ההורמונלי שמקבלות המטופלות לאורך מחזור הטיפולים. התוצאות לא איחרו לבוא: לראשונה, הביציות שהבשילו בגופה של א' נשאבו והובילו במעבדה ליצירת עוברים שתוארו כ"איכותיים".
אמנם במחזור הראשון בבית החולים היא עדיין התמודדה עם כישלון מאכזב, אבל במחזור השני כבר השיגה היריון לתקופה קצרה, ובמחזור השלישי נקלט אחד העוברים, וכיום היא במהלך היריון מתקדם וממתינה ללידה.
ג', גם היא כבת 30, סבלה מתסמונת השחלות הפוליציסטיות – הפרעה הורמונלית שכיחה שממנה סובלות 5% עד 10% מהנשים בגיל הפריון. ההפרעה מתבטאת בשחלות מוגדלות שהתפתחו בהן ציסטות, והיא מובילה לרמות גבוהות של הורמונים גבריים בדם ולקשיים ביכולת הביוץ.
ג' הגיעה ליחידה להפריה חוץ-גופית בשיבא כשבעברה מספר מחזורי טיפולי פריון, שבהם אותרו עשרות ביציות, אבל אלה לא הבשילו והובילו להתפתחות עובר אחד או שניים בלבד, שהושתלו ברחמה אבל לא נקלטו. גם לג' הותאם הפרוטוקול הייחודי שפותח בשיבא, ובתום מחזור הטיפולים השלישי – הראשון שעברה במרכז הרפואי תחת המשטר התרופתי החדש – הצליחו הרופאים לשאוב מגופה שמונה ביציות – שבע מתוכן הופרו במעבדה. לאחר שהוחזרו לרחמה שני עוברים, אחד מהם נקלט בהצלחה והוביל להיריון תקין.
עלייה מטאורית בטיפולי הפריה
בעשורים האחרונים הפכו טיפולי ההפריה לפופולריים ביותר במדינות רבות במערב, ובראשן בישראל, שמחזיקה בשיא במספר מחזורי טיפולי ההפריה. כיום, לפי נוהלי משרד הבריאות, כל אישה יכולה לקבל דרך סל הבריאות מספר גבוה של מחזורי טיפול עד להולדת שני ילדים – עד גיל 42, ובהמשך עד גיל 45 היא מוגבלת עד לשלושה מחזורים, עד להשגת עוברים המאפשרים החזרה.
הנתונים מישראל מצביעים על עלייה מטאורית בשימוש בכלי ההפריה החוץ-גופית – זינוק שך 78% תוך 14 שנה, מ-20,886 מחזורי טיפול בשנת 2002 ועד 37,270 מחזורים בשנת 2016. כבר בשנת 2002 מצא סקר בינלאומי שנערך באוניברסיטת מקמסטר בקנדה, ששיעור מחזורי טיפולי ההפריה החוץ-גופית בישראל הוא הגבוה בעולם (1,657 מחזורים למיליון תושבים).
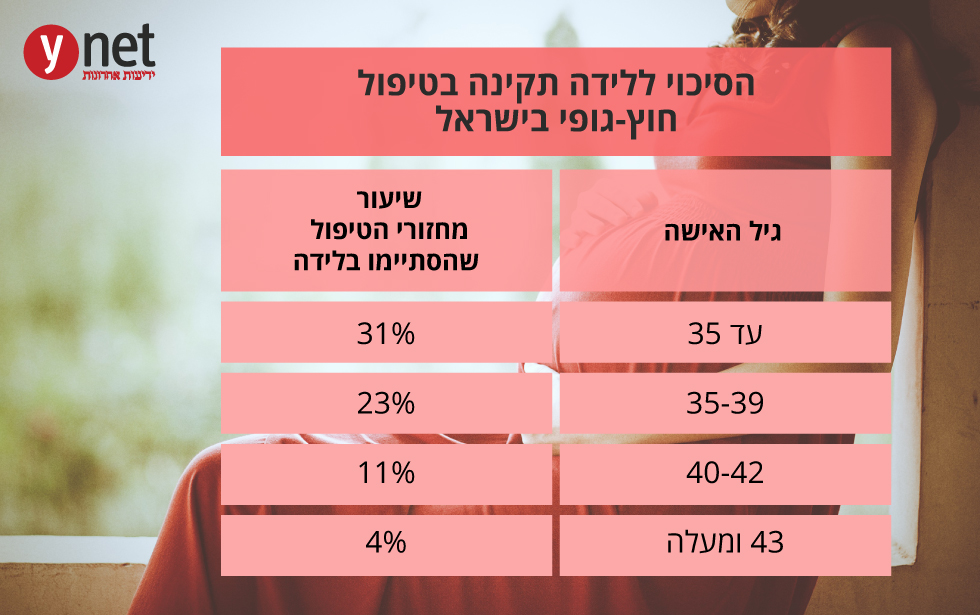
כיום, הסיכויים להרות כתוצאה מטיפולי הפריה עדיין אינם גבוהים, ונאמדים לפי מאגרים המנוהלים במדינות המערב ב-27% (עם ירידה משמעותית ככל שעולה גיל האישה). עם זאת, מפותחות כל הזמן שיטות שמטרתן לשפר את סיכויי ההצלחה ולהגשים למטופלים את התקווה להוליד צאצאים.
הפרוטוקול הטיפולי שפותח בשיבא מציע מענה לנשים שהטיפולים ההורמונליים המקובלים לא מצליחים להוביל אצלן לכמות ביציות תואמת למספר הזקיקים שגויסו במהלך הגירוי השחלתי. נשים נוספות שהטיפול מתאים להן הן כאלה שאצלן שיעור הביציות הלא בשלות גבוה, ולכן יש להן יכולת מופחתת לעבור הפריה תקינה ולפתח עוברים כשירים להחזרה, בעלי סיכויי היקלטות.
לדברי פרופ' ראול אורביטו, מנהל יחידת הפריון והפריה חוץ-גופית בשיבא, "הטיפול לא מאפשר לנשים לייצר יותר ביציות כשהשחלה מתבגרת, ולא עוזר להילחם בירידה בכמות הביציות עם הגיל, אבל אם הביציות והעוברים שמושגים בטיפול אינם איכותיים – הפרוטוקול שפיתחנו מאפשר להוציא מהשחלה את המיטב ומשפר את סיכויי ההצלחה בהשגת היריון תקין".
המלצה תרופתית אישית לכל מטופלת
לפי הפרוטוקול החדש, שהוצג במאמר מדעי שפורסם בכתב העת Journal of Ovarian Research, המטופלת מקבלת תחילה טיפול מקדים בגלולות נגד היריון החל מהיום השני/שלישי למחזור הווסתי למשך חמישה עד שבעה ימים רצופים.
לאחר יומיים של הפסקה בנטילת הגלולות – היא מטופלת בזריקה יומית של אנלוג סינטטי להורמון GNRH (טריפטורלין), ובהמשך מקבלת האישה טיפול בגונדוטרופין – הורמון ה-FSH המגייס זקיקים בשחלה, יחד עם הורמון אנטגוניסט ל-GNRH – כמקובל אצל כלל הנשים העוברות טיפולי הפריה.
במסגרת הפרוטוקול הייחודי – בסיום מחזור הטיפולים מותאמת לכל מטופלת המלצה תרופתית אישית להשראת התהליכים הסופיים של הבשלת הזקיק/הביצית. המלצה זו מבוססת על שילוב התרופות טריפטורלין ואוביטרל, יחד או בנפרד, הניטלות בפרקי זמן שונים לפני שאיבת הביציות ובמועד שמותאם לבעיה שממנה היא סובלת – בעיה בהבשלת הביציות או באיכותן של ביציות בשלות לייצר עוברים תקינים. השילוב התרופתי יכול להינתן 40 שעות לפני השאיבה המתוכננת, או לחילופין 36 או 34 שעות לפני. "הסיומת מותאמת לכל מטופלת באופן אישי. ההתאמה הזו משפרת את איכות הביציות/העוברים ואת שיעור ההריונות", מסביר פרופ' אורבייטו.
מעבר לכך, פרוטוקול החדש הצליח להוביל גם לשיפור בסיכוי להריון תקין אצל נשים עם כישלונות חוזרים בטיפולי PGD – טיפולי מיון גנטי טרום השרשתי. במסגרת טיפולים אלה נבחרים במעבדה רק עוברים תקינים שלא נושאים גן בעייתי. טיפולים אלה מחייבים שימוש בהפריה חוץ-גופית, למרות שהם נעשים גם בקרב נשים עם פוריות תקינה. כשהם לא מצליחים להביא ליצירת עוברים תקינים נטולי הגן הסורר – נכנס הפרוטוקול החדש לתמונה ומסייע לשפר את סיכויי ההצלחה.
בעולם מפותחים כיום פרוטוקולים תרופתיים נוספים שמציעים שינויים במינון התרופות ההורמונליות הניתנות למטופלות ובעיתוי מתן התרופות – במטרה להוביל לשיפור המאמצים להשיג היריון תקין בטיפולי הפריה. למאמצים לשיפור סיכויי ההצלחה יש גם היבט כלכלי, מאחר שטיפולי הפריה חוץ-גופית עולים למדינה כסף רב.
בשיתוף שיבא
 לפנייה לכתב/ת
לפנייה לכתב/ת