למה יש פער בשיעור התמותה בין ישראל לעולם
בעוד בארץ מתו כמחצית המונשמים, במערב שיעורם הגיע ליותר מ-80%. מנהל טיפול נמרץ ברמב"ם מסביר מה גרם לכך ומה ההשלכה על העתיד
עם דעיכת הגל הראשון של מגפת הקורונה, וברקע הציפייה לגל נוסף בחורף, ניתן לעשות סיכום ביניים, להשוות את התוצאות בישראל למדינות במזרח הרחוק ובמערב, ללמוד מהניסיון שלהן ולשפר מהר את מה שניתן.
- לטורים נוספים - היכנסו לערוץ הדעות
ב-ynet
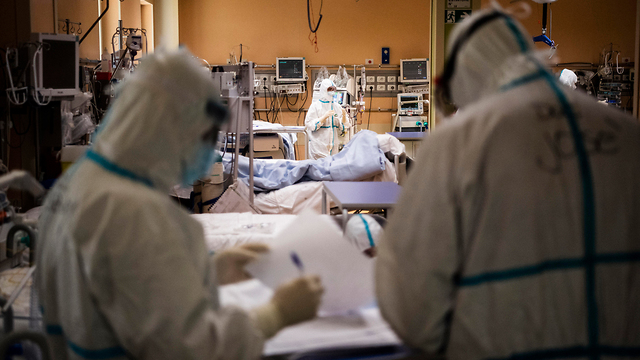
כשקיבלנו בהתחלה את נתוני התמותה הגבוהה מסין סברנו שאולי מערכת הבריאות שם לא מפותחת מספיק. טעינו, ואיתנו כל העולם המערבי, בהערכת אכזריות הנגיף. מצאנו את עצמנו מביטים בהשתאות מהולה בעצב במדינות מפותחות כמו איטליה, ספרד וארה"ב, שבהן שיעורי תמותה מבהילים סביב 80% בין החולים המונשמים. עד כדי כך, שהוטל ספק ביכולת של מכונת הנשמה לסייע לחולים הקשים.
כל מה שלמדנו במשך עשרות שנים על הנשמה וטיפול נמרץ בחולים עם אי-ספיקה נשימתית חריפה נראה פתאום לא מתאים. גילינו מצב חדש בתגובת הריאות למכונת ההנשמה, בתגובת מערכת הלב וכלי הדם לשינויי הלחצים בחזה, בהתפתחות סתימות בכלי הדם בריאות ובתגובת יתר של מערכת החיסון, עד כדי גרימת נזק ממשי לכל המערכות החיוניות. ניסינו תרופות חדשות וישנות ולמדנו תוך כדי תנועה מה עוזר (הנשמה עדינה, הפיכה על הבטן, תרופות נוגדות קרישה) ומה מזיק (לחצי הנשמה גבוהים, התייבשות).
ועכשיו, לאחר חודשיים של מלחמה על כל חולה, מה התוצאות? נכון ליום שלישי האחרון (29 באפריל), מתוך 419 חולים שהגיעו למצב קשה בישראל, מתו 212. כלומר כ-50% "בלבד". עם כל האבל והצער על כל אדם שאבד, מדובר בהצלחה בהשוואה ל-86% בסין ו-88% בניו יורק. כשבודקים את גיל המתים ואת מחלות הרקע שלהם, נתון זה אינו גבוה באופן קיצוני בהשוואה לתמותה הצפויה משפעת או דלקת ריאות קשה עם סיבוכים.
אז במה אנחנו שונים ממדינות המערב המפותחות האחרות? האם החולים אחרים? התרופות שונות? האם צוותי הרפואה שלנו טובים יותר? קרוב לוודאי שהתשובה לכל השאלות הללו היא "לא".

התשובה להבדל הגדול בתמותה טמונה לדעתי בכמה גורמים אחרים. ראשית, יש לומר בפה מלא: הסגר עבד. מספר החולים הקשים היה קטן מהצפוי. שנית – כל מרכיבי המערכת התכוננו היטב, מההנהלות עד אחרון צוותי הרפואה.
ולבסוף, מערכת הבריאות הקטנה והרזה שלנו, המתוחה בכל חורף עד קצה גבול יכולתה, רגילה, מנוסה ומיומנת בתפקוד במצבי לחץ. לא הגענו לאי-ספיקה טיפולית ותפקודית כמו במדינות האחרות. רחוק מזה. כל חולה זכה לטיפול נמרץ מלא ומיומן מאחיות ואחים, רופאות ורופאים, טכנאיות וטכנאי הנשמה, כולם בעלי ניסיון ומיומנות.
הם למדו את המחלה לעומקה וטיפלו בכל חולה בהתאם לצורך שלו באותו זמן, עמדו שעות ליד מיטתו, בדקו בכל רגע את לחץ הדם שלו ואת ריכוז החמצן בגופו, התאימו את נתוני ההנשמה, העלו מינון תרופה זו והורידו מינון אחרת, שינו את תנוחתו, ליטפו אותו במבטיהם ובידיהם ונתנו לו ולמשפחתו תקווה להחלמה.

אז מה צריך לעשות כדי שנמשיך לתת שירות כזה גם בגל הבא של המגיפה, גם אם מספר החולים יהיה כפול?
מספר מיטות טיפול נמרץ כללי בישראל הוא מהנמוכים במדינות ה-OECD: רק כ-350 מיטות פעילות בכ-30 בתי חולים (פחות מ-5% ממספר המיטות הכלליות). מספר המנהלים, המומחים והמתמחים בטיפול נמרץ נכון להיום הוא רק כ-200. כדי שנוכל לתת טיפול לכל חולה, בלי אפליית גיל או מצב רפואי קודם, עלינו להגדיל באופן משמעותי את זמינות המיטות (לפחות פי שלושה) ואת מספר המומחים (לפחות פי שניים).
- ד"ר ירון בר-לביא הוא מנהל אגף טיפול נמרץ במרכז הרפואי רמב"ם בחיפה ויו"ר האיגוד הישראלי לטיפול רפואי נמרץ
מעוניינים להציע טור לערוץ הדעות של ynet? שלחו לנו ynetopinion@gmail.com
 לפנייה לכתב/ת
לפנייה לכתב/ת 

ד"ר ירון בר-לביא
מומלצים